ОРЗ у детей
Аббревиатура ОРЗ означает «острое респираторное заболевание», которое протекает у детей в острой форме, длится обычно недолго, отличается стремительным развитием. Термином «респираторное» в медицине обозначается заболевание, которое в первую очередь поражает органы дыхательной системы. В целом ОРЗ – это группа острых неспецифических инфекций разнообразной локализации: от бронхита до ринита. При постановке официального диагноза точно указывается орган, который поражен, и возбудитель, вызвавший болезнь. С этой целью проводят лабораторную диагностику. Это необходимо, потому что современной медицине известно около 300 возбудителей ОРЗ, и надо точно определить, по «вине» какого из них заболел ребенок. В числе факторов, провоцирующих острое респираторное заболевание, – бактерии, вирусы и грибы. При этом все ОРЗ имеют примерно одинаковую клиническую картину и схожую схему лечения, поэтому их и объединили под одним термином. Источник:
С.О. Ключников, О.В. Зайцева, И.М. Османов, А.И. Крапивкин, Е.С. Кешишян, О.В. Блинова, О.В. Быстрова
Острые респираторные заболевания у детей (Пособие для врачей)
// Российский вестник перинатологии и педиатрии, 2008, приложение №3.2008
Пути заражения
Чаще всего путь заражения – воздушно-капельный от уже больного человека. Также дети заражаются, касаясь предметов, на которые осели частицы слюны заболевшего, когда тот чихнул или кашлянул.
Согласно статистике, дети в разных странах переносят до 8 эпизодов ОРЗ в год. Этот показатель ниже для жителей сельских местностей. Городские же жители могут болеть даже до 12 раз в год. Если дети мало болеют в раннем детстве в связи с ограничением контактов с источниками инфекции, то в начальной школе заболеваемость повышается.
Почему дети так часто болеют?
Столь частые, по сравнению со взрослыми, случаи ОРЗ среди детей, особенно в первые 3 года жизни, объясняются их недостаточно окрепшим иммунитетом. На этапе внутриутробного развития плод получает нужные антитела через плаценту, а кроме того, в этот период исключен контакт с бактериями, вирусами и грибами. Когда же малыш рождается, он сталкивается с очень большим количеством вредоносных микроорганизмов, при этом не имея достаточно сильной защиты от них. Еще один пик заболеваемости – возраст 4-5-ти лет, когда начинается распад иммуноглобулинов, полученных из организма матери. Вырабатываемые же самостоятельно иммуноглобулины еще не имеют достаточной силы для защиты от инфекций.
Отличие ОРЗ от ОРВИ, простуды и гриппа
Можно выделить несколько ключевых различий:
- Разные возбудители – вирус гриппа, риновирусные инфекции и т. д. Идентифицировать причину болезни очень важно для правильного лечения и отсутствия осложнений.
- Разная клиническая картина:
- грипп – это внезапное начало, резкий скачок температуры тела, симптомы интоксикации (головные и мышечные боли, озноб, ломота в теле, адинамия, сухой кашель на фоне болей за грудиной), воспаления слизистой оболочки, выстилающей верхние дыхательные пути;
- первое проявление ОРЗ, ОРВИ – воспаление слизистой верхних дыхательных путей (насморк, боль в горле, бронхиты, влажный кашель) – и только потом поднимается температура (редко выше 38°).
Симптомы и признаки ОРЗ у детей
Симптоматика различается, в зависимости от локализации воспалительного процесса:
- глотка: боль и сухость в горле;
- нос: выделения слизи, заложенность, чихание;
- гортань: сухой кашель, сиплый голос;
- миндалины: покраснение неба, отечность, налет, боль;
- трахея: заложенность за грудиной, сухой кашель;
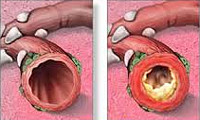
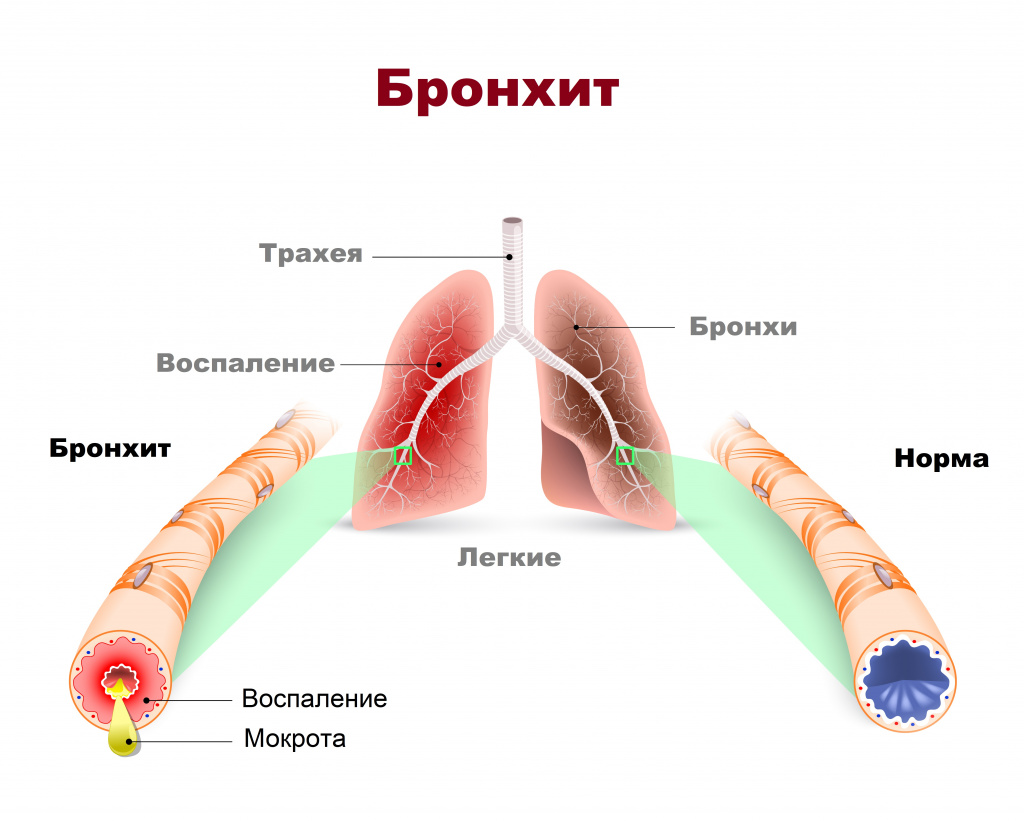
- бронхи: в начале ОРЗ у ребенка – сухой кашель, после истечения некоторого времени – кашель с выделением мокроты. Источник:
Л.А. Балыкова, д.м.н., член-корр. РАН, Т.И. Раздолькина, к.м.н., доцент
Острые респираторные заболевания у детей
// Ремедиум Приволжье, 2018, №3(163), с.18-22
В связи с особенностью анатомии дыхательных путей (у детей они более узкие) и высокой предрасположенностью слизистых оболочек к отечности, часто появляются симптомы нарушения проходимости, заложенность.
Сколько дней у детей держится температура при ОРЗ?
Повышение температуры тела – это признак инфекционного процесса в организме и реакции на воспаление. Это защитная функция – так организм борется с инфекцией. При повышенной температуре стимулируются иммунные реакции.
То, сколько дней у ребенка при ОРЗ будет держаться температура, зависит от правильности лечения и общего состояния здоровья. Вместе с ней обычно появляются мышечные боли, общая слабость, головная боль, болезненность глазных яблок, редко – рвота и обмороки.
Температура до 37° с небольшим может наблюдаться у ребенка и после ОРЗ. Поводов для беспокойства в этом случае нет, если сохраняется хорошее самочувствие, в норме анализы крови, мочи и кала, а врачебный осмотр не выявил патологии.
Диагностика
Диагноз ставят на основе дифференциальной диагностики, осмотра педиатром, лабораторных анализов. Принимаются во внимание клинико-эпидемиологические данные. Обследование включает: общий анализ мочи, клинический анализ крови, иммунофлюоресценцию (для выявления специфических антигенов в носу и ротоглотке), при необходимости – коагулограмму, биохимию крови, рентгенографию, УЗИ, БАК-посев из ротоглотки, мочи, крови, ликвора.
Лечение ОРЗ у детей, эффективное снятие симптомов
Рекомендации по тому, как лечить ОРЗ у детей, направлены на то, чтобы снять клинические проявления, связанные с воспалительной реакцией.
Рекомендации по тому, как лечить ОРЗ у детей, направлены на то, чтобы снять клинические проявления, связанные с воспалительной реакцией.
- богатый витаминами рацион;
- обильное питье;
- жаропонижающие препараты.
Местно симптомы снимаются следующими средствами:
- при заложенности носа – сосудосуживающими каплями;
- при поражении горла – спреями, местными антисептиками, полосканиями;
- для облегчения влажного кашля – отхаркивающими препаратами;
- при сухом кашле – противокашлевыми средствами. Источник:
Т.А. Самсыгина
Современное лечение острых респираторных заболеваний у детей
// Педиатрия, 2013, №3, с.38-42
Также могут назначаться ингаляции и физиопроцедуры.
Лечение антибиотиками при остром респираторном заболевании назначается детям тогда, когда возбудитель – бактериальная инфекция, давать клинические рекомендации, подбирать препарат и дозировку должен только врач. Если ребенку назначают антибиотик при гриппе, значит это нужно, чтобы снять осложнения, возникшие на фоне поражения бактериями (например, пневмония). В целом антибактериальные препараты бессильны против вирусов.
Врачи рекомендуют отказываться от антибиотиков при неосложненной респираторно-вирусной инфекции. Их применение не оправданно даже при слизисто-гнойном насморке, длящемся менее 2-х недель. Источник:
Seto W.H., Conly J.M., Pessoa-Silva C.L. et al
Infection prevention and control measures for acute respiratory infections in healthcare settings: an update
// East Mediterr Health J., 2013, i9 (Suppl. i), p. 39-47Признаки бактериальной инфекции, при которых показаны антибиотики:
- анаэробная ангина;
- гнойные процессы;
- острый тонзиллит при обнаружении стрептококка группы А;
- синусит, если клинические изменения сохраняются в пазухах спустя 2 недели от начала заболевания;
- острый средний отит;
- пневмония;
- хламидиоз и микоплазмоз (респираторной формы);
- бронхиты, спровоцированные микоплазмой (микоплазменный бронхит).
Ребенку обязательно показан постельный режим, пока не нормализуется температура тела, сбалансированное питание, прием поливитаминов. Можно полоскать горло отварами лекарственных трав, настоями, растворами антисептиков. Если температура тела нормальная, то будут полезны: сухое тепло на поясницу и стопы, горячие ванночки для ног.
Профилактика ОРЗ и ОРВИ у детей
Профилактика ОРЗ должна включать у детей в первую очередь ограждение от источников заражения острыми респираторными заболеваниями, в периоды эпидемии в детском саду и школе рекомендуется носить медицинскую маску. Кроме этого, необходимо:
- обеспечить ребенку вакцинацию по графику и в период эпидемии;
- избегать переохлаждения;
- проводить закаливание;
- правильно кормить ребенка – сбалансировано, по режиму, пищей, богатой витаминами;
- меньше находиться в общественных местах во время вспышек заболеваемости;
- при первых признаках болезни обращаться к врачу, даже если нужно пропустить школу или садик;
- больше гулять с ребенком на свежем воздухе;
- ввести в ежедневный распорядок ребенка общеукрепляющую гимнастику.
Источники:
- С.О. Ключников, О.В. Зайцева, И.М. Османов, А.И. Крапивкин, Е.С. Кешишян, О.В. Блинова, О.В. Быстрова. Острые респираторные заболевания у детей (Пособие для врачей) // Российский вестник перинатологии и педиатрии, 2008, приложение №3.2008.
- Л.А. Балыкова, д.м.н., член-корр. РАН, Т.И. Раздолькина, к.м.н., доцент. Острые респираторные заболевания у детей // Ремедиум Приволжье, 2018, №3(163), с.18-22.
- Т.А. Самсыгина. Современное лечение острых респираторных заболеваний у детей // Педиатрия, 2013, №3, с.38-42.
- Seto W.H., Conly J.M., Pessoa-Silva C.L. et al. Infection prevention and control measures for acute respiratory infections in healthcare settings: an update // East Mediterr Health J., 2013, i9 (Suppl. i), p. 39-47.
Маркова Дарья Олеговна
ClinicМаркова Дарья Олеговна
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Профилактика ОРВИ и гриппа у детей

В зимний период сложно найти более актуальную тему, чем профилактика гриппа и ОРВИ у детей до 1 года и старше. Вирусов, провоцирующих развитие респираторных заболеваний, не меньше двухсот, а иммунная система детей, особенно младшего возраста, только учится распознавать их и бороться с патологией. Задача каждого родителя минимизировать вероятность заражения любыми доступными методами.
В многопрофильном центре «Медикал Форте» можно проконсультироваться с опытным специалистом по вопросам лечения и предупреждения респираторных заболеваний в периоды эпидемий.
Общие рекомендации
Существует перечень рекомендаций, включающий общедоступные меры профилактики ОРВИ и гриппа у детей, эффективность которых подтверждена опытом обычных людей и докторов, в том числе авторитетного специалиста Е.О.Комаровского.
Сложно бороться с микробами и бактериями, когда бытовые условия способствуют их размножению. Чтобы максимально очистить дом от пагубных микроорганизмов, нужно придерживаться следующих правил:
– не допускать температуру в помещении выше 22ºС, в спальне — выше 19ºС; – ежедневно делать влажную уборку;
– обрабатывать дверные ручки и выключатели антибактериальным средством;
– поддерживать влажность воздуха в диапазоне 50-70%;
– сократить количество вещей, задерживающих пыль (мягкие игрушки, ковры, сувениры и т.д.)
– регулярно проветривать комнаты.Кроме того, если кто-то из членов семьи заболел, необходимо снизить количество прямых контактов с ним.
Физическое состояние напрямую зависит от рациона. Особенно это важно для растущего организма, поэтому при организации питания нужно:
-придерживаться определённого режима приёма пищи;
-создать сбалансированное и разнообразное меню;
-питаться небольшими порциями, 4-5 раз в день;
-ограничить потребление сладкого, а также блюд с высоким содержанием ненатуральных добавок.Важно помнить, что простые блюда из базовых продуктов и сезонных овощей и фруктов наиболее полезны. Также стоит поддерживать водный баланс в детском организме. Ребёнку необходимо ежедневно потреблять достаточно жидкости (детям старше 2 лет – около 1 литра воды). На начальном этапе, когда появляются первые симптомы, обильное питьё способствует скорейшему очищению организма от патогенных микроорганизмов.
Кроме основных правил персональной гигиены нужно добавить особые процедуры, понижающие риск возникновения простудных заболеваний:
– мыть руки чаще (обязательно, если при кашле или чихании прикрывали рот ладонью); – промывать носовые ходы и горло спецрастворами; – не трогать лицо руками и не тереть ими глаза (пользоваться салфетками); – в период эпидемий использовать одноразовую маску в местах, где присутствуют люди; – пользоваться собственными предметами личного обихода (зубная щётка, расчёска, собственная посуда и приборы и др.).
Это общепринятые правила, которыми не стоит пренебрегать, допуская размножение бактерий и вирусов. Если нет возможности помыть руки, можно применять антисептические средства, которые удобно брать с собой.

Не менее важно придерживаться распорядка:
– ночной сон должен продолжаться не менее 8 часов; – желательно выдерживать дневной «тихий час», особенно дошкольникам; – обеспечивать достаточные физические нагрузки в течение дня.
Полноценный отдых необходим для активизации защитных функций независимо от возраста.
Чтобы пребывание на свежем воздухе максимально способствовало оздоровлению, необходимо:
– гулять 3-4 часа ежедневно (в зависимости от погодных условий можно корректировать время пребывания на улице); – не допускать переохлаждения, особенно длительного; – одеваться по погоде, учитывая такие факторы, как наличие осадков и температуру окружающей среды, а также степени активности малыша; – если ребёнок промок, как можно скорее вернуться в помещение, переодеть в сухое и дать тёплое питьё.
Для прогулок лучше выбирать парки и скверы, пешеходные зоны и площадки, расположенные вдали от скопления автомобилей. В зимний период желательно избегать многолюдных мест, отдавать предпочтение прогулке в лесу вместо посещения развлекательного центра или кино.
Профилактика ОРВИ и гриппа у грудничка
Основные меры предосторожности для новорождённых, связанные с противодействием вирусам, ничем не отличаются от общих рекомендаций. Но есть и дополнительные способы защиты самых маленьких:
- реже приглашать в дом гостей, чтобы снизить количество контактов;
- тщательно мыть руки перед взаимодействием с малышом;
- обеспечить младенцу собственные принадлежности для гигиены и отдельную посуду;
- воздержаться от введения новых продуктов в прикорм во время эпидемий;
- исключить неприемлемые методы «дезинфекции» (облизать упавшую соску или ложку и т.д.);
- на улице не трогать лицо ребёнка руками;
- ежедневно купать младенца в тёплой воде (около 36ºС);
- сохранять грудное вскармливание минимум до 12 месяцев.
Профилактика ОРВИ у детей в детском саду
В детских ДОУ санитарно-гигиенические нормы соблюдаются постоянно, а также проводятся мероприятия, предупреждающие развитие вирусных заболеваний, например:
- воздушные ванны и закаливающие процедуры (обычно включают гимнастические упражнения, хождение босиком по специальной поверхности);
- кварцевание помещений.
Не менее важно соблюдать меры предосторожности родителям: если у малыша возникли первые признаки заболевания (заложенность или течение из носа, покашливание и т.д.), нужно отменить посещение учреждения.
Профилактика гриппа и ОРВИ в школах
Для снижения вероятности распространения вирусов среди школьников, нужно:
- проветривать учебные классы не менее 5 раз в день;
- по окончании учебного процесса делать влажную уборку помещения;
- ученикам обязательно мыть руки, соблюдая правила персональной гигиены;
- детям с симптомами простуды, надевать одноразовые респираторные маски;
- использовать солевой раствор для промывания носа и полоскания горла.
Если учебное заведение расположено не рядом с домом, но в пешей доступности, лучше пройтись пешком и не пользоваться общественным транспортом. Так можно избежать лишних контактов с потенциальными носителями вируса.
Медикаментозная защита
Список препаратов для профилактики гриппа и ОРВИ постоянно пополняется новыми наименованиями. Несмотря на широкий ассортимент, есть ряд лекарственных препаратов, которые зарекомендовали себя как хорошие средства защиты от простуды.
Для предупреждения развития патологических процессов применяют иммуномодуляторы и лекарства на основе интерферона. Они способны активизировать иммунную систему, восполнить недостаток собственных интерферонов, что существенно повышает устойчивость к вирусам различной этиологии. К таким препаратам относят Грипферон, Циклоферон, Кипферон и другие медикаменты.
Промывание носовых проходов физраствором или соляным раствором обеспечивает вывод патологических микроорганизмов, и как следствие, защищает от проникновения вирусов и бактерий. Для процедур использовать аптечные препараты: Аквалор, Аквамарис и другие, либо приготовить соляной раствор самостоятельно, для чего растворить пищевую соль в кипячёной воде из расчёта ½ чайной ложки соли на стакан воды.
Антисептические препараты в виде спреев (Мирамистин, Гексорал и другие) стоит применять только по назначению врача. Самостоятельное применение таких медикаментов вместо пользы может навредить здоровью.
Мази и гели обычно используют для носа, так как проникновение патогенных микроорганизмов происходит преимущественно через дыхательные пути.
Рекомендуют мазь Флеминга, Оксолиновую и Тетрациклиновую мази, бальзам «Золотая звезда», гель Отофаг и другие средства. Перед применением нужно ознакомиться с возрастными ограничениями. Также популярна и эффективна мазь «Виферон» для профилактики ОРВИ у детей и взрослых, в том числе при беременности.
Цель такой ингаляции — увлажнить слизистые оболочки и очистить дыхательные пути от вирусов и бактерий. При первых признаках простуды такая мера позволит сократить период лечения или полностью избавиться от клинических проявлений на ранних этапах. Но без видимых причин достаточно простого промывания носа.

Поливитамины и витаминные комплексы являются БАДами и могут использоваться согласно инструкции (Витрум, Алфавит, Мультитабс и другие). При этом обязательно нужно учитывать возраст и вес ребёнка, поскольку чрезмерное употребление таких добавок не пойдёт на пользу. Кроме того, сбалансированная диета, употребление сезонных овощей и фруктов обеспечит организм полезными веществами без специальных средств. Прежде чем начать приём витаминов, следует посетить специалиста.
Народные средства не имеют научного подтверждения, поэтому их эффективность может быть доказана исключительно собственным опытом. К ним можно отнести раскладывание очищенных зубчиков чеснока в помещении, «ингаляция» над кастрюлей с свежесваренным картофелем, горячее питьё в виде молока с маслом, чая с мёдом или вареньем из малины, а также множество других способов.
Ввиду безопасности большинства процедур профилактика ОРВИ и гриппа народными методами популярна у беременных и применяется для детей старше 3 лет. Такие способы допускаются, но не отменяют необходимости получения квалифицированной помощи врача и приёма лекарственных препаратов.
Прививка от гриппа
Поскольку возбудителей ОРВИ множество, вакцины от респираторных вирусов не существует, но от гриппа, который отличается тяжёлым течением и возможными осложнениями, можно поставить прививку каждому желающему.
Какие вакцины применяют:
- субъединичные (в их составе присутствует поверхностный белок вируса);
- инактивированные (неживые).
Прививка хоть и не убережёт от заражения на 100%, но существенно понизит риски, а также снизит вероятность развития осложнений и облегчит течение болезни.
Противопоказания
Для прививки от гриппа существуют противопоказания:
- возраст до полугода;
- наличие аллергии к компонентам препарата;
- тяжёлая реакция на предыдущее вакцинирование.
Можно прививать только инактивированной вакциной детей, у которых имеются:
- аллергия на яйца;
- нарушения работы иммунной системы.

В любом случае перед прививкой необходимо пройти осмотр у врача и сдать анализы. За две недели до даты вакцинирования желательно отказаться от путешествий. При склонности к аллергии, за три дня до процедуры нужно начать давать антигистаминные средства. Если в течение трёх недель до прививки ребёнок заболел, дату вакцинации рекомендуется перенести на более поздний срок.
Кому делать прививку от гриппа
Вакцинируют от гриппа добровольно, обратиться может любой желающий. Рекомендуется ставить прививку:
- детям младше 2 лет, поскольку у малышей отмечают риск развития осложнений;
- детям, посещающим образовательные учреждения;
- людям с хроническими болезнями органов дыхания.
После вакцинирования допускаются небольшие временные отклонения в самочувствии ребёнка, которые могут проявиться в виде:
- повышения температуры тела;
- покраснения в месте укола;
- капризного поведения, раздражительности.
Если реакция не проходит в течение нескольких дней, стоит обратиться к врачу.
В клинике «Медикал Форте» можно записаться на прием к врачу и получить консультацию по профилактике и лечению ОРВИ и гриппа у детей разных возрастов. Опыт и высокая квалификация докторов, современное оснащение кабинетов и внимательное отношение к каждому пациенту позволяют предоставлять качественные медицинские услуги.
Как быстро вылечить простуду у ребенка. Симптомы и причины заболевания, профилактика

Здравствуйте, дорогие читатели. Простуда у ребенка – это не определенное заболевание, а обобщенное понятие. Под ним подразумевают как поражения верхних дыхательных путей (инфекционного характера), так и обострение имеющихся хронических респираторных состояний. При этом наблюдается острая реакция организма, сопровождающаяся характерными узнаваемыми симптомами. При первых проявлениях простуды у ребенка действовать следует грамотно и быстро. Заболевание имеет, как правило, вирусную природу, из чего и следует исходить при составлении схемы лечения. Однако есть некоторая вероятность (около 10%), что детский организм подвергся не вирусной, а бактериальной, грибковой или паразитарной атаке. Определить это может только специалист. Учитывая то, что в случае с вирусом применяется иной медикаментозный арсенал, вызов врача на дом является обязательным.
Как проявляется простуда у детей — симптомы
В связи с тем, что под простудой подразумевается целый список различных заболеваний, перечень симптомов здесь тоже достаточно велик.
Так как основным толчком к развитию подобного болезненного состояния является переохлаждение и ослабление сопротивляемости детского организма, то родителям следует быть особенно бдительными в межсезонье, когда риск подхватить простуду резко взлетает.
Симптомы простуды
Следует незамедлительно реагировать на появление таких симптомов:
✔ Покраснение глаз, повышенное слезоотделение.
✔ Чихание, кашель.
✔ Дискомфорт или болевые ощущения в области ротоглотки.
✔ Заложенность носа, отек, насморк.
✔ Першение в горле, характерное покраснение, отеки, боль, в том числе при совершении глотательных движений.
✔ Хрипота.
✔ Увеличение размера лимфоузлов, заметное при визуальном осмотре или пальпации (за ушами, на шее, в области подмышек).
✔ Внутриушные болевые ощущения.
✔ Озноб, жар.
✔ Головная боль.
✔ Ломота, тяжесть во всем теле, мышечные боли.
✔ Высыпания герпетического характера.
Нужно учитывать, что у ребенка может наблюдаться пограничное предболезненное состояние, когда сами симптомы простуды еще не проявились. Его тоже несложно заметить.
Родителям следует обратить внимание на:
Нехарактерную для малыша вялость/подвижность.
Утрату привычных интересов.
Специфический нездоровый блеск глаз.
Ухудшение аппетита или его полное отсутствие.
Повышенную капризность и плаксивость.
Ухудшение сна, увеличение или снижение его длительности.
Взрослым нужно присматриваться к состоянию малыша, отслеживая несвойственные ему резкие изменения в образе действий.
Ведь ребенок не всегда может (а иногда и вовсе не может) не то что объяснить причины своего поведения и беспокойного состояния, но и отследить сам факт возникновения этих изменений.
Нередки также случаи, когда дети в силу каких-либо причин не сообщают родителям об ухудшении своего здоровья.
Причины простуды
Всем известно, что опасность заражения простудными заболеваниями при контакте с уже заболевшими людьми высока.
Патогены могут попасть в здоровый организм путем капельно-воздушной передачи (кашель, чихание, беседа).
Также есть вероятность перенять заболевание через предметы бытового назначения (полотенце, подушка, книга, игрушка, продукты питания, столовые приборы и т. д.) и непосредственный контакт с больным (поцелуи, прикосновения, рукопожатия).
Основными факторами, повышающими вероятность подхватить простуду, являются:
✔ Понижение иммунной защиты организма, в том числе вследствие прохождения курса лечения антибиотиками.
✔ Переохлаждение.
✔ Несоблюдение карантина, контактирование с заболевшими.
✔ Параллельное развитие другого инфекционного заболевания.
✔ Пересушенность воздуха и недостаточная вентиляция помещения.
✔ Авитаминоз.
Теперь будем разбираться, как быстро вылечить простуду у ребенка в домашних условиях.
Простуда у ребенка — как и чем лечить
Следует иметь в виду, что уже через 6-8 часов после окончания инкубационного периода (от одного до нескольких дней), каждая вирусная единица продуцирует более сотни новых вирусных организмов.
Заражение прогрессирует с невероятной скоростью. Вот почему так важно как можно раньше приступить к лечению.

Наибольший эффект дают комплексные меры, направленные на истребление патогенов, выведение токсинов, продуцируемых ими, стабилизацию состояния больного ребенка, повышение сопротивляемости организма, облегчения течения болезни.
Общие рекомендации
- Крайне желательно придерживаться постельного режима и назначенной врачом схемы лечения. Если есть веские причины усомниться в компетентности педиатра, то ничто не мешает обратиться за консультацией к более сведущему специалисту.
- Ребенок должен получать жидкость в достаточном количестве. Питье должно быть исключительно теплым. Это могут быть чаи, морсы, фреши, очищенная или минеральная вода, молоко и кисломолочные напитки, какао.
- При использовании как медикаментозных, так и народных средств, следует исключить возможность наступления аллергических реакций. Это касается и растительных компонентов, красителей, ароматизаторов, подсластителей.
- Следует придерживаться щадящей диеты. В рационе больного не должны присутствовать трудноусвояемые продукты. Не следует принудительно кормить ребенка.
- При ознобе не надо пытаться согреть малыша, используя горячую ванну, ванночки для ног, грелки, горячее питье и т. п. Противопоказано также применение мазей и растираний с согревающим эффектом.
- Не нужно слишком тепло одевать и укутывать больного. Это вызовет перегрев, что может спровоцировать новый скачок температуры.
- Больному нужно обеспечить покой: приглушить свет, выключить или убавить звук, не будить без надобности и т. п. Плачущего малыша следует успокоить, так как длительный плач может вызвать продолжение повышения температуры.
- Одежда, нательное и постельное белье должны быть натуральными (лен, хлопок, шерсть). Должное внимание следует уделять гигиене.
- Если в доме есть другие дети, заболевшего малыша следует перевести в отдельную комнату. Нельзя больного размещать на верхнем этаже двухъярусной кровати.
- Помещение нужно проветривать не менее трех раз в течение дня. Влажная уборка тоже должна проводиться регулярно.
Как быстро вылечить простуду у ребенка — медикаментозное лечение
При обычном течении заболевания в стационарном лечении нет необходимости. Простуда у ребенка достаточно быстро и результативно устраняется и в домашних условиях.
Если же жар не удается снять, болезнь запущена или появились осложнения, то не стоит рисковать, отказываясь от госпитализации больного.
Для назначения лечебных препаратов нужно точно определить тип заболевания. Понятие «простуда» включает в себя столь разные болезни, как грипп, ОРЗ (ларингит, фарингит, трахеит, бронхит, отит, конъюнктивит, ринит), вирусно-респираторная инфекция (ОРВИ), герпес.
Диагнозы «ОРЗ» и «ОРВИ» отличаются тем, что первый из них является более общим, где заболевание может иметь как бактериальное, так и вирусное происхождение.
А второй – белее конкретный диагностический вердикт, подчеркивающий исключительно вирусный характер болезни. Следует знать, что вирусы отличаются меньшим инкубационным периодом, они безразличны к антибиотическим препаратам, а некоторые инфекции в совокупности с приемом антибиотиков дают серьезные осложнения.
Поэтому лечение будет зависеть от диагноза. Также назначение препаратов и процедур должно обуславливаться возрастом ребенка, его склонностью к аллергиям, наличием других заболеваний.
Для медикаментозного лечения в амбулаторных условиях могут быть назначены такие препараты.
- Противовирусные: анаферон, гриппоферон, виферон, арбидол, иммунофлазид.
- Противовоспалительные (для лечения горла): хлоргексидин, долфин, мирамистин.
- Сосудосуживающие (уменьшают выделения из носовой полости): тизин, називин, фармазолин, назол, галазолин. Не рекомендуется применять более 4-5 дней.
- Отхаркивающие (при сухом кашле):лазолван, мукалтин, алтейка, АЦЦ, гербион (от сухого кашля), проспан, доктор МОМ, амбробене, флавамед.
При влажном кашле: бронхикум, гербион (от влажного кашля). Следует отметить, что средства от кашля давать вовсе не обязательно, при нормальном отхаркивании вся мокрота выйдет сама.
Назначаются они не так часто и, как правило, при наличии осложнений и сопутствующих заболеваний.
- Антигистаминные (противоотечные, противоаллергенные):супрастин, фенистил, тавегил, диазолин.
- Жаропонижающие:ибупрофен, нурофен, панадол. Если температура не поднимается выше отметки в 38 градусов и ребенок хорошо ее переносит (не болит голова, отсутствуют мышечные боли, нет рвоты и расстройства пищеварения), то сбивать ее не следует в течение первых трех дней болезни. За это время она, вероятнее всего, спадет сама. Не нужно мешать организму самостоятельно бороться с заболеванием и перегружать его лишними препаратами. Если температура еще не стабилизировалась, а только поднимается (ребенка знобит), то жаропонижающее не будет эффективным. Нет смысла также давать лекарство при наличии рвоты. В этом случае лучше использовать свечи, обтирания, обертывания и холодные компрессы.
- Витаминные:пиковит, гексавит, аскорбиновая кислота.
- Антибиотики:авелокс, зиннат, ампициллин, аугментин. При вирусных инфекциях не используются. Назначаются врачом, если температура держится более трех суток, наблюдаются гнойные выделения из носа или подобный налет на гландах.
- Мази:Доктор МОМ, Доктор Тайсс. Оксолиновая мазь применима при вирусном рините, а также используется для профилактики заражения гриппом.
Все приобретаемые препараты должны быть предназначены именно для детей или, как минимум, не иметь соответствующих противопоказаний.
Не всегда ребенок способен успешно проглотить таблетку целиком. Тогда ее можно разломить, растереть, растворить, Или заменить порошком, суспензией, сиропом, свечами.
При выборе препаратов в аптеке не нужно идти на поводу у рекламы, переплачивая впустую. Дорогие средства вполне можно заменить более дешевыми аналогами, ведь состав и действие у них фактически одинаковые.
Стоимость препаратов, название которых на слуху, раздута за счет более яркой и дорогой упаковки, а также затрат на рекламную кампанию. Нужно понимать, что цена далеко не всегда является показателем качества, эффективности и безопасности лекарства.
Медикаментозное лечение можно дополнять домашними физиотерапевтическими процедурами. Это могут быть ингаляции, промывание носовых ходов, компрессы, выгревание солью, применение горчичников, горячих ножных ванночек и пр.
Лечение фармакологическими препаратами не всегда можно полностью заменить народными средствами. Но в комплексе они очень неплохо дополняют друг друга.
Народные средства
Травяные отвары, настои, полоскания и напары известны своей эффективностью в борьбе с простудой, как у детей, так и у взрослых.

Для их приготовления берут цвет липы, ромашки, бузины, а также шиповник, мать-и-мачеху, шалфей, мелиссу, зверобой, тысячелистник, можжевельник.
Также не стоит много говорить о целебных свойствах меда, лимона, малины, черной смородины, калины, редьки, чеснока, лука, корня солодки и алтея.
Для приготовления ингаляций хорошо использовать богатые эфирными маслами багульник, эвкалипт, душицу и лаванду.
В приготовленный отвар также прибавляют немного соды и йода. Следует отметить, что маленьким детям, не переступившим трехлетний возрастной порог, ингаляции проводить нельзя.
А некоторые натуральные составляющие народных рецептов могут вызывать неприятие или аллергию.
Профилактика
Предупредить развитие простуды – вполне посильная задача. Известно, что риск заболеть повышается в периоды, относящееся к так называемому межсезонью – весной и осенью.
Связано это с неустоявшейся температурой воздуха, повышенной активностью патогенов, сыростью, сквозняками, снижением иммунитета, авитаминозом.
Профилактические меры сводятся к комплексу оздоровительных и общеукрепляющих мер. Это:
2. Здоровое сбалансированное питание, насыщение организма витаминами, микро- и макроэлементами.
Простуда у ребенка: лечим болезнь, а не устраняем симптомы
Подобная симптоматика может указывать на широкий спектр болезней: от гриппа до вирусного герпеса. Заболевания отличаются возбудителем, клинической картиной и необходимым лечением. Поэтому при первых признаках простуды у ребенка необходимо записаться на прием к педиатру.
Самостоятельные попытки вылечить заболевание приводят к купированию симптомов. Но патологические процессы в теле продолжаются и могут стать хроническими, вызвать осложнения. Вторая опасность самолечения связана с повышением резистентности вирусов и бактерий: из-за неправильно подобранных медикаментов и их дозировки возбудители «привыкают» к лекарствам и становятся невосприимчивы к ним.
Причины и симптомы простуды у детей
Основная причина частых простуд среди детей – недостаточно крепкий иммунитет. В первые дни жизни новорожденного от патогенов защищают антитела матери, поступающие вместе с грудным молоком. В это время его собственная иммунная система только начинает формироваться. Поэтому ребенок особенно подвержен воздействию вирусов и бактерий.
Понимая это, часть родителей стремятся максимально оградить малыша от потенциальных угроз: например, используют антибактериальные средства гигиены, слишком тепло одевают, защищают от сквозняков и так далее. Подобные действия только мешают формированию иммунитета и при первой попытке социализации (например, поступлении в детский сад) ребенок начинает постоянно болеть.
Спровоцировать простуду может:
- контакт с носителем патогена (например, другим простуженным человеком);
- переохлаждение;
- авитаминоз;
- длительное пребывание в неблагоприятной экологической среде;
- смена часовых поясов;
- стрессы, в том числе повышенная физическая или интеллектуальная нагрузка;
- резкое изменение привычного рациона.
Все эти факторы ослабляют иммунную защиту, что приводит к стремительному развитию вирусов, бактерий или грибков. Признаки заболевания зависят от того, какой орган поражен, но первые симптомы простуды обычно одинаковые:
- покраснение горла;
- боль при глотании;
- кашель;
- насморк;
- лихорадка;
- вялость.
У новорожденных болезнь может проявляться иначе. Малыш капризничает, громко плачет, отказывается от еды.
Что делать при первых признаках простуды?
Первое, что рекомендуется сделать, – записаться на прием к педиатру. Не стоит пытаться самостоятельно вылечить болезнь: бесконтрольный прием медикаментов опасен для маленького пациента. К тому же, это исказит клиническую картину и затруднит постановку точного диагноза.
Также родители не должны надеяться на то, что заболевание пройдет, если дать ребенку отдохнуть. Из-за особенностей детского организма, большинство инфекций протекают у юных больных тяжелее и чаще приводят к опасным осложнениям. Чтобы не допустить этого нужно как можно скорее обратиться за медицинской помощью.
В ожидании приема у педиатра необходимо:
- обеспечить ребенку комфортные условия отдыха. Маленькие дети могут продолжать играть даже с высокой температурой, но такое поведение только усугубляет болезнь;
- дать теплое питье в достаточном количестве. Это может быть зеленый чай, подогретая вода. От соков лучше отказаться – при ослаблении иммунитета повышается риск аллергической реакции даже на привычные продукты;
- переодеть в одежду из натуральных тканей. Если заболевание вызвало лихорадку, ребенок начинает сильно потеть. Хлопковая футболка или пижама хорошо впитывает пот и не препятствует естественному кожному дыханию.
Убедитесь, что в помещении, в котором отдыхает ребенок, свежий воздух, но нет сквозняков. Также в комнате можно провести влажную уборку с использованием антибактериальных средств.
Когда нужно вызывать к ребенку врача?
При первых симптомах недомогания у ребенка рекомендуется записаться на консультацию к педиатру. Но бывают ситуации, когда требуется неотложная медицинская помощь.
Вызвать врача необходимо в следующих случаях:
- любое, даже незначительное повышение температуры тела, у новорожденного;
- при повышенной температуре, не проходящей в течение 2-3 дней для детей, старше 2 месяцев;
- при сильной лихорадке (с температурой выше 39℃), вне зависимости от возраста ребенка.
Помимо высокой температуры, есть и другие тревожные симптомы, требующие незамедлительного врачебного осмотра.
К ним относятся:
- появление примесей (слизи и крови) в стуле;
- непрекращающаяся рвота или диарея (6-8 эпизодов в сутки);
- сильные боли в любой части тела;
- судороги;
- спутанность сознания;
- затрудненное дыхание.
Если ребенок еще слишком маленький, чтобы пожаловаться на свое плохое самочувствие, родители должны обратить внимание на такие признаки болезни, как громкий непрекращающийся плач, посинение носогубного треугольника, хрипы и стоны во сне. Сухой подгузник на протяжении 6-8 часов у новорожденного также является тревожным сигналом.
Во всех остальных случаях нет необходимости вызывать педиатра на дом, но откладывать визит в медицинский центр не рекомендуется.
Какие симптомы наиболее опасны?
Многие родители интересуются, какие симптомы простуды необходимо устранить в первую очередь. С медицинской точки зрения, нет более или менее важных признаков инфекции – все они указывают на протекание в организме патологических процессов. И лечить нужно заболевание, а не его симптомы.
Однако, некоторые проявления болезни не только причиняют дискомфорт, но и сами по себе могут привести к опасным последствиям.
К примеру:
- сильный кашель. Вызывает повреждение слизистой оболочки дыхательных путей. Чтобы облегчить спазмы рекомендуется теплое питье;
- диарея и рвота. Приводят к обезвоживанию организма. Следите за тем, чтобы ребенок пил в достаточном количестве;
- заложенный нос. Отсутствие вентиляции в носовых пазухах создает благоприятные условия для развития гайморита, синусита и отита. Для их профилактики необходимо восстановить нормальное дыхание с помощью промывания или назальных капель.
Во время осмотра врач тщательно изучит все возникшие симптомы, после чего подберет подходящие лекарственные средства, которые значительно облегчат состояние ребенка.
Когда и как сбивать температуру у ребенка?
Повышение температуры тела – естественный защитный механизм иммунной системы, который запускается для подавления патогенов. Но длительная лихорадка способна нанести серьезный ущерб внутренним органам и центральной нервной системе.
Поэтому родители должны постоянно следить за температурой простуженного ребенка:
- 37-38℃. Не требует вмешательства, достаточно придерживаться плана терапии, предложенного педиатром;
- 38-39℃. Необходимо дать ребенку жаропонижающее средство;
- 39 и выше. Если жаропонижающее не помогает, необходимо как можно скорее обратиться к врачу.
Если юный пациент еще не прошел осмотр у педиатра, и родители не знают, какие препараты можно давать ребенку, снизить температуру можно с помощью холодных влажных компрессов. Откажитесь от попыток самостоятельно подобрать лекарства: многие средства запрещены для приема детьми младше 12 лет, другие нуждаются в корректировке дозировки. Только квалифицированный врач может правильно назначить жаропонижающие медикаменты без вреда для детского организма.
Чем отличаются ОРЗ и ОРВИ?
Распространенные заболевания при общих симптомах недомогания: это ОРЗ или ОРВИ. ОРЗ – это обобщенный термин для инфекций, поражающих верхние дыхательные пути. К ним относится ларингит, фарингит, ринит, вызываемые как вирусами, так и бактериями.
ОРВИ – более конкретизированный диагноз, поскольку ОРВИ вызывают только вирусы. Но для точного определения штамма требуются специфичные анализы, проводить которые в большинстве случаев нецелесообразно: они занимают больше времени, чем длится выздоровление пациента.
Отличие заболеваний заключается также в особенностях терапии. При ОРВИ назначают противовирусные препараты, которые эффективно борются с причиной инфекции. При ОРЗ обычно выписывают антимикробные средства или лекарства широкого спектра действия.
Можно ли справиться с простудой без лекарств?
Многие родители ошибочно считают простуду легким и неопасным заболеванием. Привыкая справляться с недомоганием на ногах, они переносят свой опыт на ребенка и отказываются от медикаментов в пользу народных средств: травяных отваров, обильного теплого питья с медом и лимоном.
В действительности простуда – опасное состояние для детского организма. Из-за неокрепшего иммунитета высок риск развития тяжелых инфекций: ОРЗ может спровоцировать бронхит, пневмонию, отит и другие патологии. Чтобы не допустить этого, необходимо комплексно подходить к лечению ребенка.
Медикаменты, назначаемые педиатром, работают в нескольких направлениях:
- устраняют симптомы и улучшают общее самочувствие больного;
- борются с возбудителем инфекции;
- активизируют иммунную систему.
В результате выздоровление наступает гораздо быстрее, формируется стойкий иммунный ответ к возбудителю, то есть снижается вероятность рецидива.
Противопростудные лекарства для детей
Противопростудные средства делятся на две группы: этиотропные, направленные на борьбу с возбудителем инфекции, и симптоматические, облегчающие состояние юного пациента.
В первую группу входят следующие медикаменты:
- противовирусные. Направленно действуют на вирусы, останавливают их распространение и не дают поражать здоровые клетки. В состав большинства современных препаратов входит занамивир;
- антимикробные средства. Антибиотики могут быть широкого спектра действия (борются с различными видами бактерий) или узконаправленного (эффективны в отношении конкретного возбудителя). Могут содержать в составе пенициллин, амоксициллин и другие активные вещества. Принимать антибиотики необходимо точно в соответствии с указаниями педиатра – в противном случае бактерии становятся невосприимчивы к лекарству;
- иммуномодуляторы. Активизируют естественные защитные силы организма, сокращая период выздоровления. Также их можно принимать в качестве профилактики во время эпидемий простуды и гриппа.
К симптоматическим лекарственным средствам относятся:
- жаропонижающие. Чаще детям назначают препараты парацетамолом, который эффективно снижает температуру и не оказывает побочных эффектов. Но также педиатр может выписать лекарства с ибупрофеном или ацетилсалициловой кислотой;
- противокашлевые. Бывают двух видов: снимающие противокашлевый рефлекс за счет блокировки нервных рецепторов, которые вызывают приступы сухого мучительного кашля. Второй вид – муколитики, облегчающие выведение мокроты за счет ее разжижения;
- сосудосуживающие. Их задача – снимать отечность тканей и восстанавливать нормальное кровообращение слизистой оболочки носа. Благодаря применению назальных капель и спреев улучшается вентиляция проходов и облегчается выведение слизи.
Также в отдельную категорию можно выделить препараты местного действия. Это различные таблетки и аэрозоли, которые служат нескольким целям: обеззараживают полость ротоглотки, уменьшают выраженность болевого синдрома, сдерживают распространение инфекции.
Когда можно считать, что ребенок поправился?
При соблюдении врачебных рекомендаций, простуда у ребенка проходит в течение 7-14 дней. В некоторых случаях этот период может затянуться: например, если пациент обладает слабым иммунитетом, терапия была начата с опозданием или у больного есть хронические заболевания, ухудшающие общее состояние.
Родителям следует помнить, что исчезновение симптомов и возвращение у ребенка аппетита и хорошего настроения – еще не признаки полного выздоровления. Современные лекарства быстро подавляют инфекцию, но организму необходимо еще какое-то время для восстановления сил. Поэтому достоверно определить, что ребенок полностью здоров, может только квалифицированный врач-педиатр.
Когда можно выходить гулять после простуды?
Свежий воздух и умеренная физическая нагрузка ускоряют выздоровление и укрепляют иммунитет ребенка. Но во время простуды многие родители не выпускают детей на улицу.
Подобный подход оправдан:
- ребенок может представлять угрозу для других детей и заразить их, если вирусы и бактерии еще активны;
- переутомление или переохлаждение подрывают еще не окрепший иммунитет и заболевание может начаться с новой силой.
Чтобы прогулка не навредила детскому организму, важно соблюдать несколько правил. До тех пор, пока у ребенка повышена температура, наблюдается сильный кашель или гнойные выделения из носа – гулять нельзя. Требуется соблюдать постельный режим. Когда дети начинают выздоравливать, а симптомы простуды отступают, можно совершать небольшие прогулки длительностью до 15-30 минут, при условии хорошей погоды. Если вы не уверены, стоит ли вывести ребенка на прогулку, проконсультируйтесь с педиатром.
Когда можно вернуться в сад или школу после простуды?
Некоторые родители считают, что нормализации температуры достаточно для возвращения в школу. В действительности, отсутствие лихорадки не является признаком выздоровления. Иммунитет ребенка все еще ослаблен, и любая дополнительная нагрузка подорвет здоровье и приведет к рецидиву заболевания.
Чтобы не допустить этого, перед возвращением в сад или школу необходимо пройти осмотр у педиатра. Врач установит, окреп ли ребенок в достаточной степени и насколько он готов к восстановлению нормального распорядка дня. Что касается спортивных секций, то возвращаться к занятиям можно через 2 недели после после выздоровления.
Какие существуют способы профилактики детской простуды?
Основной способ профилактики – вакцинация ребенка согласно календарю иммунизации. Многие врачи дополнительно рекомендуют прививаться от сезонных заболеваний, например, гриппа. Это значительно уменьшает риск заражения даже во время эпидемии.
Также к основным профилактическим мерам относятся:
- укрепление иммунитета с помощью регулярных прогулок, умеренной физической активности;
- прием иммуномодуляторов и витаминных комплексов;
- сбалансированное питание.
Если ребенок маленький, важно одевать его по погоде, не допускать переохлаждения и перегрева. В осенне-зимний период рекомендуется добавить в рацион лимон, клюкву, мед и другие натуральные продукты, богатые витамином С.
Одна из причин простуды – стресс, который увеличивается с ростом физической и интеллектуальной нагрузки. Поэтому в первые школьные дни и в периоды экзаменов важно убедиться, что ребенок полноценно отдыхает и успевает восстановить силы. Для этого важен 8-часовой сон, соблюдение распорядка дня.
Если дети ходят в садик или школу во время сезонных эпидемий, для снижения риска заражения можно промывать нос соленой водой или специальными растворами для промывания носа в домашних условиях. Обычно в их состав входит очищенная морская вода, которая эффективно смывает с поверхности слизистой инфекционные агенты и не вызывает раздражение тканей.
В случае, когда ребенок часто болеет, рекомендуется записаться на консультацию с врачом-педиатром, чтобы разработать план профилактических мероприятий по укреплению иммунитета. Соблюдение врачебных рекомендаций позволит защитить детей от болезней.
Простуда у ребёнка: как лечить ее правильно

Многие родители готовы к тому, что малыши будут подхватывать распространенные, в том числе сезонные инфекции, что характерно именно для детского возраста. Некоторые родители заранее изучают методы лечения ОРВИ и простуд, читают об этом у опытных мамочек в блогах и дневниках, советуются со знакомыми врачами, смотрят медицинские программы. Но даже, несмотря на то, что организм ребенка с рождения обладает мощной иммунной системой, защита эта несовершенна. Поэтому как бы мама не была информирована, когда ребенок заболевает, у нее возникает масса вопросов, на которые требуются квалифицированные ответы.
Что такое ОРЗ и ОРВИ
Чаще всего дети сталкиваются с острыми респираторными заболеваниями, именуемыми сокращенно ОРЗ или простудами. Особенно это проявляется при посещении детских коллективов, где они контактируют с другими малышами, и фактически обмениваются различными возбудителями. Мамам «детсадовских» ребятишек очень хорошо знакома фраза: «2 дня ходим, потом 2 недели – на больничном».
Простуда бывает как вирусной, так и бактериальной, даже грибковой и другой природы, в 70-80% случаях носит именно вирусный характер. Установить на педиатрическом осмотре происхождение простуды с точностью невозможно, как и «на глазок» отличить одну инфекцию от другой. Однако есть определенные признаки, указывающие на действие вирусов, вредных бактерий и прочих возбудителей. Например, слизистые носовые выделения свидетельствуют в пользу острой респираторной вирусной инфекции, которая обычно начинается с легкого недомогания, снижения аппетита, капризности, нарушения сна у ребенка. Это продромальный период, он длится от нескольких часов до 1-2 дней. А такая вирусная инфекция как грипп начинается остро, сразу с очень высокой температуры, интоксикации, продромального периода почти нет, сухой кашель появляется в поздние сроки болезни. Часто ОРВИ проходит с катаральными симптомами: заложенность носа, изменение оттенка голоса, «круги», «синева» под глазами, насморк, отделяемое из носа, кашель, боли в горле и при глотании.
Что делать?
В первую очередь нужно запомнить, что родителям не стоит паниковать, если у ребенка поднялась температура и возникли прочие неприятные симптомы простуды. Любое настроение матери передается малышу. Простуда при грамотном подходе просто ОБЯЗАНА пройти за 5-7 дней без осложнений. И важно знать, что лечение простуды является комплексным, куда входят основные препараты – противовирусные, антибактериальные и пр., а также средства симптоматической терапии. Не стоит надеяться только на одно какое-то лекарство, как на панацею, волшебную пилюлю из рекламы или совета работника аптеки.
Как лечить?
Противовирусные препараты. Сейчас встречается много недостоверной информации в отношении противовирусных препаратов. Им приписывают мифические побочные эффекты и действия. Если такое исходит от врача, то он должен предоставить подтверждающие его точку зрения данные в официальных источниках, которыми являются государственные медицинские учреждения, крупные научные журналы.Антибиотики. Что касается антибиотиков, то в настоящее время их применение ограничено очень четкими показаниями, противопоказаниями, возрастом больного и т.д. Кроме того, антибиотики, особенно при бесконтрольном, частом применении, способствуют образованию новых, трудно поддающихся лечению штаммов вредных бактерий. Обычно на фоне лечения антибиотиками принято назначать биопрепараты – живые микробы, составляющие кишечной микрофлоры человека. Но существует мнение, что антибиотик губительно действует и на эти бактерии и такая терапия не приносит желаемого результата.
Вспомогательные средства. В лечении простуды любого происхождения используются средства симптоматической терапии, действие которых направлено против симптомов болезни. Они называются вспомогательными, так как именно помогают облегчить течение простуды. Они не избавляют от причины ОРВИ, а против вирусов работают собственные антитела ребенка.
Чем лечить насморк? При насморке проводят туалет носа с солевыми растворами. Процедура простая, но требует определенных навыков и осторожности. Для этого следует усадить ребенка к себе спиной, предварительно очистить ему нос. У малышей это можно сделать при помощи ватных палочек (у детей до полугода только обычными ватными турундочками), а в старшем возрасте дети уже могут сами высмаркиваться. После этого нужно приподнять подбородок, удерживая лицо ребенка своей ладонью в приподнятом состоянии. С помощью пипетки закапать в оба носовые хода солевой раствор, опустить голову ребенка вперед. Из носа может вылиться часть лекарства, но результат такой процедуры все равно будет достигнут. Если особых рекомендаций педиатра заболевшего ребенка нет, можно пользоваться пипеткой и обычным физиологическим раствором. Но предпочтительнее стерильным раствором на основе морской воды. Заблуждение думать, что промывание носа ребенка вызовет привыкание или сопли сами вытекут. Часть, конечно, может вытечь наружу, но если не очищать нос, высок риск распространения инфекции в ниже лежащие дыхательные пути, развития таких осложнений, как воспаление трахеи, бронхов, легких.
Если насморк обильный, водянистый, мучительный, сопровождается заложенностью носа, применяют сосудосуживающие препараты (на основе оксиметазолина, ксилометазолина) в виде капель перед сном, перед прогулкой с ребенком. Это помогает малышу хорошо отдохнуть во сне, не просыпаясь, а на прогулке нормально дышать носом, не захватывая ртом холодный воздух. Не следует проводить закапывания в нос ребенку в лежачем состоянии, поскольку высока вероятность изменения давления при такой манипуляции и есть риск возникновения отита. Все закапывания необходимо проводить сидя. Использование специальных препаратов в виде софта (спрей с ограниченным давлением струи) следует проводить с большой осторожностью, поскольку тоже есть риск под давлением способствовать распространению инфекции.Жаропонижающие средства. Зачастую возникают вопросы по поводу применения жаропонижающих средств, для детей – это препараты на основе парацетамола или ибупрофена, для малышей – в сиропе, свечах. Следует отметить, что если нет особых рекомендаций на этот счет, снижать необходимо температуру выше 38,3 – 38,5°С. Если ребенок чувствует себя неплохо, играет, сохранен аппетит, и, вообще, температуру переносит хорошо, жаропонижающее препараты можно не применять. Если родители видят, что состояние ребенка плохое, он отказывается от еды и питья, становится вялым, возникает рвота, головная боль, температура повышается дальше, можно начать давать жаропонижающие и при невысокой температуре.
Как лечить кашель? Вопросы про кашель являются самыми частыми и порой самыми сложными на педиатрическом приеме по поводу ОРВИ. Лучше всего, если врач динамически наблюдает кашляющего ребенка. При этом специалист может отличить изменения оттенка голоса, лающий компонент, сухой или влажный кашель, хрипы, локализацию хрипов. Если педиатр рекомендует сделать рентгеновский снимок, не следует отказываться от такого обследования, это поможет поставить правильный диагноз и назначить адекватное лечение. В настоящее время при лечении кашля широко применяются ингаляционные препараты – через специальный прибор – ингалятор. Такая тактика снижает системное воздействие лекарства на организм ребенка, где препарат достигает точки своего приложения – крупных и средних бронхов, и даже альвеол. Ингаляторы можно использовать с самого рождения ребенка, но необходимо обратить внимание на тип прибора, рекомендованные для него лекарственные вещества, их дозировки и кратность применения.
Действия до прихода врача
Иногда, особенно в сезон высокой заболеваемости гриппом и простудой, возникают затруднения с визитом врача, приходится ждать приема, врач не успевает прийти так быстро, как хотелось бы родителям. Есть такие меры, которые можно предпринять до прихода специалиста. Нужно померить температуру ребенку и данные о проведенной термометрии записать в дневничок, который затем показать доктору. Если температура высокая, не следует кутать или даже тепло одевать ребенка. Дома вообще можно раздеть до нижнего белья. Одноразовый подгузник с младенцев тоже рекомендовано снять. Не стоит забывать про физические методы охлаждения – можно обтирать прохладной водой, на голову, живот, места магистральных сосудов можно положить смоченную водой ткань. Следует обильно дробно поить заболевшего ребенка, даже если отказывается пить, необходимо постоянно предлагать из чайной ложечки, смачивать губы.
Не бывает ребятишек, которые не болеют. Болеют все, только одни часто, а другие не очень. Главное помнить, что любые лекарственные средства должны назначаться врачом на очном приеме, после осмотра.Клиника «Мать и дитя» Савёловская Показать на карте Клиника «Мать и дитя» Савёловская Москва, ул. Б. Новодмитровская, д.23, стр.2. Вход в клинику со стороны ул. Бутырская, д. 46 (рядом с колокольней) +7 (800) 700 700 1
Детская простуда (ОРВИ): что делать, а что – нет
ОРВИ — явление обыденное, особенно во время эпидемиологического сезона. И все же, когда простужается ребенок, родители нередко наступают на одни и те же грабли.
О норме
Каждая мама и каждый папа должны запомнить раз и навсегда, что, во-первых, все дети болеют ОРВИ, причем гораздо чаще взрослых. Среднестатистический ребенок «подхватывает» простуду от 3 до 8 раз в год. И неизменно выздоравливает. Поэтому драматизировать очередной эпизод не нужно.
Во-вторых, простуда относится к тем немногим заболеваниям, которые могут проходить сами собой, без всякого постороннего вмешательства. Бегают вокруг дитяти мамки да няньки с пилюлями и сиропами или не бегают — как правило, не имеет значения: в подавляющем большинстве случаев и тяжесть ОРВИ, и ее длительность вовсе не зависят от лечения, которое получает ребенок.
Поэтому вместо того, чтобы скармливать горсти таблеток и спаивать флаконы микстур, лучше перейти к действиям, имеющим реальный практический смысл, — а их не так уж и много. Основная задача родителя: своевременно купировать симптомы простуды и создать оптимальные условия для быстрого выздоровления.
Снижаем температуру
К лихорадке у больного простудой ребенка нужно относиться спокойно. Согласно рекомендациям Всемирной организации здравоохранения, температуру до 38,5 градусов при ОРВИ у детей снижать не следует, поскольку на фоне лихорадки активизируется иммунный ответ. Однако если у ребенка сильный озноб и слабость, имеет смысл дать жаропонижающее, не дожидаясь рекомендуемых показателей.
Если ребенок после снижения температуры тела чувствует себя прекрасно, это хороший знак. И напротив, вялость и разбитость, сохраняющиеся после купирования лихорадки, — сигнал тревоги: здесь лучше не мешкать с консультацией педиатра.
Для купирования лихорадки у детей применяют два препарата — ибупрофен (Нурофен) и парацетамол (Панадол). Нимесулид, мефенаминовую или ацетилсалициловую кислоту оставьте для взрослой практики. Об аспирине (ацетилсалициловой кислоте) следует сказать особо. При его назначении детям младше 15 лет на фоне вирусных заболеваний резко возрастает риск развития опасной для жизни острой печеночной недостаточности (синдрома Рейе).
Обеспечиваем питьевой режим

Лихорадка приводит к серьезным потерям жидкости, которые чрезвычайно важно вовремя и полноценно компенсировать. Ребенку младше 2 лет необходимо пить не менее 1 литра в сутки, а старше — от 1,5 до 2 литров. В ход могут идти морсы, компоты, соки, молочные коктейли, чаи. Не нужно накладывать табу и на холодное питье: оно не навредит, а напротив, поможет уменьшить выраженность боли в горле за счет уменьшения чувствительности.
Создаем комфортные условия
Попытки согреть ребенка, надев на него побольше одежды и предусмотрительно закрыв все форточки, лишь усугубляют течение простуды. Чтобы адекватно бороться с лихорадкой, малыш должен должен отдавать избыточное тепло в окружающую среду. Если заботливо укутать его в шарфы и пледы, неизбежен перегрев, что приводит к дальнейшему повышению температуры тела.
Не менее важно обеспечить в доме достаточную влажность. Благодаря нещадному центральному отоплению и наглухо задраенным форточкам в квартирах формируется особый осенне-зимний микроклимат, в котором очень быстро пересыхают слизистые оболочки респираторного тракта. Чтобы ребенку было комфортно болеть и выздоравливать, влажность воздуха должна колебаться в пределах 60–70 %, а температура — 21–22 градусов.
Читайте также:
Гулять с ребенком при простуде?Не мешать выздоравливать
Несмотря на протесты педиатров, родители по-прежнему не только кутают больных детей в тулупы и лишают их глотка свежего прохладного воздуха, но и прибегают к процедурам, остающимся в памяти до глубоких седин.
Интересно, что и сами взрослые порой хранят в детских воспоминаниях эмоции, которые переполняли их, когда мама лепила на нежную кожу обжигающие горчичники, парила ноги крутым кипятком или сыпала в носочки дурно пахнущую горчицу. И тем не менее они свято блюдут «родительские традиции» и прибегают к подобной терапии применительно теперь уже к своим детям.
А между тем давно уже доказано, что все эти приемы не имеют ничего общего с лечением ОРВИ. Как не имеют отношения к нему закапывание в нос сока лука, пичканье горячим молоком с маслом и медом и прочие народные методики. Зато часто подобное «лечение» имеет последствия для здоровья, такие как ожог кожи при «испытании» горчичниками или слизистой оболочки миндалин и глотки после «пытки» горячим питьем.

Еще одна популярная мера, усложняющая жизнь ребенку, — «охранительный» режим. Родители отказывают чаду в прогулках на улице, переживая, что оно простудится еще больше. Но и этого им мало: они не позволяют ему искупаться, тревожась, что водные процедуры приведут к переохлаждению. Эффект запретительных мер такой же, как результат припарок и примочек со странно пахнущими снадобьями: простуда идет свои чередом, а немытый, запертый в душном помещении ребенок страдает от скуки и родительского упорного стремления побыстрее «вылечить» дитя.
Педиатры настаивают: больного простудой ребенка можно и нужно купать, если он достаточно хорошо себя чувствует для водных процедур. Так же следует поступать и с прогулками: они одинаково полезны и нужны как здоровым, так и больным детям, за исключением случаев, когда малыш слишком слаб.
Лечение простуды практически сводится к отсутствию лечения: вместо него активность родителей лучше направить на обеспечение питьевого режима, на соблюдение оптимальных температурных условий и влажности и, конечно, на контроль за состоянием ребенка.
Красные флажки
К сожалению, к вирусной инфекции может присоединяться бактериальная. При первых признаках осложнения нужно показать ребенка врачу, который, возможно, назначит антибиотики. Чтобы не упустить момент, родители должны следить за течением простуды.

Дело принимает опасный оборот, когда в состоянии происходят резкие негативные перемены. Так, заподозрить неладное нужно, если после нескольких дней субфебрильной температуры (до 37,5) столбик термометра внезапно подпрыгивает до высоких цифр или на фоне «спокойной» простуды вдруг возникает сильный влажный кашель, особенно с гнойной мокротой. Срочная помощь врача требуется и когда у начавшего выздоравливать ребенка вновь сильно повысилась температура.
Когда же болезнь идет «по плану» и не сопровождается ухудшением, родителям нужно просто дождаться выздоровления, стараясь как можно меньше вмешиваться в этот неизбежный процесс.