Артериальная гипертензия
Артериальная гипертония (гипертензия, гипертоническая болезнь) – самое частое хроническое заболевание у взрослых, связанное с повышением артериального давления. Полностью вылечить это заболевание невозможно, однако артериальное давление можно держать под контролем. Повышенное давление – один из трех факторов риска ишемической болезни сердца, которые можно контролировать (риск в данном случае подразумевает не только то, как высоко поднимается давление, но и время, в течение которого наблюдается повышенное давление). Своевременный контроль над давлением поможет снизить риск заболеваний почек. Чем раньше вы выявили артериальную гипертензию и начали за ней наблюдать в динамике, тем меньше риск развития осложнений гипертонической болезни в будущем.
Причины
Причины артериальной гипертонии остаются неизвестными в 90% случаев. Тем не менее, известны определенные факторы, увеличивающие риск развития артериальной гипертензии:
- возраст (с возрастом стенки крупных артерий становятся более ригидными, а из-за этого повышается сопротивление сосудов кровотоку, следовательно, повышается давление);
- наследственная предрасположенность;
- пол (чаще артериальной гипертонией страдают мужчины); ;
- чрезмерное употребление алкоголя, соли, ожирение, недостаточная физическая активность;
- чрезмерная подверженность стрессам;
- заболевания почек;
- повышенный уровень адреналина в крови;
- врожденные пороки сердца;
- регулярный прием некоторых лекарственных средств (например, по некоторым данным регулярный прием пероральных контрацептивов);
- поздние токсикозы беременных (осложнение течения беременности).
Симптомы артериальной гипертензия
Повышение артериального давления может не сопровождаться никакими симптомами и выявляться случайно, при измерении артериального давления. В некоторых случаях возможно появление головной боли, головокружения, мелькания мушек перед глазами.
Осложнения
-
; ;
- нарушения зрения; ;
- почечная недостаточность.
Что можете сделать Вы
Снизить артериальное давление и тем самым снизить риск ишемической болезни сердца можно следующими способами:
Если вы страдаете от избыточного веса, следует сбросить его хотя бы частично, поскольку излишний вес повышает риск развития гипертонии. Похудев на 3-5 кг, вы сможете снизить давление и в последующем хорошо контролировать его. Добившись более низкого веса, вы сможете также снизить уровень холестерина, триглицеридов и сахара в крови. Нормализация веса остается по-прежнему самым эффективным безмедикаментозным методом контроля давления.
Регулярно делайте зарядку. Регулярные упражнения на свежем воздухе, такие как ходьба, бег, езда на велосипеде, плавание могут предотвратить повышение артериального давления. Более энергичная физическая активность поможет также снизить вес и уменьшить влияние стресса на организм. Специалисты рекомендуют делать зарядку от 30 до 60 минут 3-5 раз в неделю.
Следите за тем, чтобы пища была не очень соленая. Следует ограничить суточное потребление соли до 2,4 мг. Добиться этого можно, если меньше солить пищу, отказаться от употребления консервов, полуфабрикатов, продуктов быстрого питания.
Ограничьте употребление алкоголя. Замечено, что у людей, чрезмерно употребляющих спиртное, чаще наблюдается гипертония, прибавка в весе, что делает контроль артериального давления затруднительным. Лучше всего не пейте алкогольные напитки вообще или ограничьте употребление до двух напитков в день для мужчин и одного для женщин. Под словом «напиток» в данном случае подразумевается, например, 350 мл пива, 120 мл вина или 30 мл 100-градусного ликера.
Употребляйте больше калия, поскольку таким образом можно также снизить артериальное давление. Источниками калия являются различные фрукты и овощи. Желательно есть не менее пяти порций овощных или фруктовых салатов, десертов в день.
Крайне важно бросить курить, т.к. курение само по себе хотя и не вызывает артериальную гипертонию, но тем не менее является значительным риском ишемической болезни сердца.
Пища должна быть не очень жирная. Наблюдения показывают, что маложирная диета помогает снизить уровень холестерина в крови и тем самым снизить риск заболевания коронарных сосудов. К тому же маложирная диета способствует похудению.
Если ваш врач прописал какое-либо гипотензивное лекарство, принимайте строго так, как говорит вам врач. О любых побочных реакциях и нежелательных эффектах сообщайте врачу. Не прекращайте прием лекарств, не посоветовавшись с врачом.
Регулярно посещайте врача. После того, как вы добились желаемого эффекта, и давление снизилось, необходимо постоянно контролировать его. К сожалению, нет каких-либо четких внешних признаков, по которым вы бы могли понять, что давление снова повышается. Рекомендуют регулярно измерять артериальное давление дома и посещать врача, по крайней мере, раз в год (для контроля общего состояния и эффективности проводимой терапии).
Что может сделать ваш врач
Врач должен установить диагноз, провести дополнительное обследование (проверить состояние глазного дна, функцию почек, исследовать сердце), может назначить антигипертензивную терапию, выявить возможные осложнения. Обычно пациента с впервые выявленной артериальной гипертензией госпитализируют для проведения всех необходимых исследований и подбора терапии. Выделяют различные степени тяжести артериальной гипертензии (это определяется как цифрами артериального давления, так и наличием различных осложнений).
Итак, если вам поставили диагноз артериальной гипертензии, то вам следует:
- обязательно принимать все препараты, которые назначил врач (соблюдайте рекомендации врача и обязательно прочитайте инструкцию);
- принимать лекарства в одно и то же время дня;
- никогда не пропускайте прием лекарств из-за того, что ваше давление в норме. Лучше обсудите ваши наблюдения с врачом.
- обязательно пополняйте запас лекарств до того, как они заканчиваются.
Не прекращайте прием препаратов, если показатели давления стали нормальными. Они стали нормальными именно потому, что вы принимаете медикаменты.
Профилактика артериальной гипертензии
Если у членов вашей семьи наблюдается артериальная гипертензия (гипертоническая болезнь), или вы старше 30 лет, регулярно измеряйте давление. Откажитесь от курения, употребления спиртных напитков. Соблюдайте маложирную и малосоленую диету. Делайте зарядку, желательно на свежем воздухе (езда на велосипеде, бег, активная ходьба). Старайтесь избегать стрессов, научитесь преодолевать стрессовые ситуации. Поддерживайте нормальный вес тела.
Гипертоническая болезнь: что это такое, основные симптомы, признаки
Гипертоническая болезнь — одно из самых распространенных сердечно-сосудистых заболеваний. По данным ВОЗ, от неё страдает больше 1,1 млрд. чел. во всем мире. Повышенное кровяное давление увеличивает риск развития других болезней сердца. Гипертония — среди основных причин смертности, причем заболевание быстро «молодеет». Оно встречается не только у пожилых, но и у молодых людей. Ниже — о том, почему оно появляется, как его распознать и контролировать.
Что такое гипертоническая болезнь?
Это хроническое состояние, при котором кровяное давление повышено. Его отмечают в виде двух чисел, и оптимальное значение — 120/80 мм рт. ст. Первое число — это систолическое давление, которое возникает при выбросе крови из левого желудочка сердца в аорту в момент систолы (сокращения желудочков сердца). Второе число означает диастолическое давление, когда сердечная мышца расслаблена. Кровяное давление повышается при физических нагрузках, эмоциональном возбуждении, но его значение должно быть близким к нормальному в состоянии покоя. Если при нескольких измерениях, выполненных в разное время, систолическое давление превышает 139 мм рт. ст. и/или диастолическое давление превышает 90 мм рт. ст., диагностируют гипертонию.
Стойкое повышение кровяного давления связывают с несколькими факторами, среди которых лишний вес и недостаточная физическая активность, неправильное питание, вредные привычки, высокий уровень стресса.
Причины и факторы риска
Гипертензия может быть первичной или вторичной:
- первичная (эссенциальная) гипертония встречается чаще — по разным оценкам в 85-95% случаев. Ее появление не связано с сопутствующими заболеваниями, давление повышается под влиянием комплекса факторов;
- вторичная (симптоматическая) гипертоническая болезнь встречается в 5-15%. В этом случае высокое давление относится к числу симптомов, которые могут быть связаны с эндокринными нарушениями, болезнями почек, аномалиями крупных сосудов.
Когда нарушается регуляция и поддержание оптимального кровяного давления, возникает первичная гипертония. Причиной ее возникновения обычно является постоянное нервное перенапряжение. При диагностике важно как можно точнее установить, чем вызвана гипертония, нет ли у нее вторичных причин (наличие болезней, из-за которых повышается давление).
Есть ряд факторов риска, увеличивающих шансы развития первичной гипертонии:
- лишний вес (ожирение);
- недостаточная активность, гиподинамия, отсутствие физических нагрузок;
- употребление алкоголя и курение;
- стресс, постоянное эмоциональное напряжение;
- недостаток сна, его низкое качество, бессонница;
- избыточное количество потребляемой соли;
- неправильно организованный режим сна и отдыха (в том числе из-за ненормированного или слишком длинного рабочего дня);
- изменения гормонального фона (у женщин могут быть связаны с приемом оральных контрацептивов, с наступлением менопаузы);
- наследственные факторы (всего выявлено более 20 генов, которые определяют предрасположенность к гипертонии);
- возраст старше 65 лет (заболевание может встречаться и у молодых людей, периодически контролировать артериальное давление стоит уже после 35 лет);
- неправильное питание (недостаток овощей и фруктов в рационе, избыток продуктов с высоким содержанием трансжиров и насыщенных жиров);
- болезни почек, сахарный диабет и некоторые другие сопутствующие состояния, заболевания.
Многие из этих факторов связаны между собой и усиливают действие друг друга. Часть из них можно контролировать (например, рацион и режим питания, сон, физическую активность, вес, употребление алкоголя, курение). Это — простой способ снизить риск появления гипертонии или улучшить самочувствие в случае, если давление уже повышено.
Классификация
Для классификации заболевания применяют два подхода: по степеням и стадиям. Степени гипертонии различаются тем, до каких значений поднимается артериальное давление, разница между стадиями — в течении заболевания, в количестве, тяжести сопутствующих органических поражений.
Первая степень
Систолическое артериальное давление — более 139 и менее 159 мм рт. ст., а диастолическое находится на уровне 90-99 мм рт. ст. При повышенных значениях нормализовать кровяное давление можно, скорректировав образ жизни. Для этого нужно увеличить физическую активность, скорректировать питание, отказаться от вредных привычек, снизить уровень стресса.
Вторая степень
При второй степени значения артериального давления становятся высокими и составляют 160-179 мм рт. ст. для систолического и 100-109 мм рт. ст. для диастолического. При таких значениях нагрузка на сердце сильно увеличивается. Кровоснабжение головного мозга ухудшается, и это может вызывать головные боли и головокружение, снижение работоспособности. Возникают изменения на глазном дне. Начинается склероз тканей и сосудов почек, выделительная функция нарушается, возможно развитие почечной недостаточности. Состояние сосудов ухудшается. Для лечения нужно изменить образ жизни, а также начать прием лекарств.
Третья степень
Значение систолического давления — выше 180 мм рт. ст., диастолического — выше 110 мм рт. ст. При гипертонической болезни нагрузка на сердце становится слишком высокой и провоцирует необратимые изменения. Давление нужно постоянно снижать с помощью лекарств. Без этого возникает угроза острой сердечной недостаточности, аритмии, стенокардии, инфаркта миокарда, других тяжелых состояний. Пациентам с гипертонией третьей степени нужно постоянно находиться под наблюдением у врача. Необходим непрерывный прием лекарств, снижающих кровяное давление.
| Артериальное давление | Систолическое (мм рт. ст.) | Диастолическое (мм рт. ст.) |
|---|---|---|
| В норме | < 130 | < 85 |
| В норме, т.н. предгипертония | 130–139 | 85–89 |
| 1 — лёгкая степень гипертонии | 140–159 | 90–99 |
| 2 — умеренная степень гипертонии | 160–179 | 100–109 |
| 3 — тяжёлая степень гипертонии | ≥ 180 | ≥ 110 |
Стадии гипертонии
Болезнь развивается постепенно. Всего выделяют три стадии.
- Первая стадия: умеренная гипертоническая болезнь. Кровяное давление нестабильно, его значения могут изменяться в течение дня. На этой стадии состояние внутренних органов и центральной нервной системы остается нормальным, признаков органического поражения нет. Гипертонические кризы случаются редко и протекают относительно легко.
- Вторая стадия: тяжелая гипертония. На второй стадии происходит значительное повышение артериального давления, самочувствие часто ухудшается, гипертонические кризы становятся тяжелыми. На этом этапе из-за постоянно высокого кровяного давления начинаются изменения внутренних органов. Появляются сосудистые нарушения, ухудшается кровоснабжение головного мозга. Артерии сетчатки сужаются. Развивается гипертрофия левого желудочка сердца, и это увеличивает риск тяжелых сердечных патологий. Появляются признаки нарушений работы почек (повышение уровня альбумина в моче, повышение уровня креатинина в сыворотке крови)
- Третья стадия: очень тяжелая гипертония. Кровяное давление становится критически высоким — выше 200 мм рт. ст. для систолического и 125 мм рт. ст. для диастолического. Усиливаются органические поражения, развивается сердечная недостаточность, тромбозы мозговых сосудов, аневризмы, почечная недостаточность и другие тяжелые состояния. Часто происходят тяжелые гипертонические кризы.
Симптомы
Даже при значительном повышении артериального давления у гипертонической болезни долгое время может не быть симптомов. По этой причине нужно периодически измерять кровяное давление (контроль особенно важен для тех, кто старше 35 лет). Измерить давление можно автоматическим электронным тонометром — такие приборы продаются в аптеках.
Среди основных симптомов гипертонии — головная боль, головокружение, тяжесть в голове. Эти проявления связаны со спазмом сосудов и ухудшением кровоснабжения головного мозга. Возможно кровотечение из носа, звон в ушах, снижение зрения, сердечные аритмии. При тяжелом течении гипертонической болезни может появляться слабость, боли в груди, тошнота, рвота, тремор («дрожание» мышц). Среди других симптомов — появление пелены или черных точек перед глазами, проблемы со сном, сильное сердцебиение, шум в ушах.
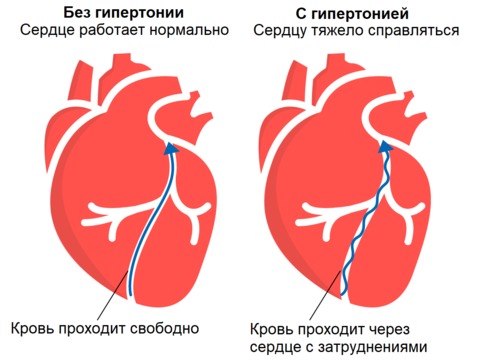
Рисунок 1. При гипертонической болезни стенки сердца могут гипертрофироваться — а это ухудшает кровообращение.
Если болезнь прогрессирует, острота зрения постепенно снижается, может уменьшаться чувствительность рук или ног, в тяжелых случаях возможен их паралич. В периоды стресса, на фоне нервного перенапряжения или физической активности симптомы могут нарастать. Чаще они проявляются у людей среднего и пожилого возраста. Заболевание протекает тяжелее при наличии лишнего веса, вредных привычек, при склонности к перееданию, при высоком уровне стресса.
Обратиться за консультацией к терапевту или кардиологу нужно при регулярных головных болях, головокружении, проблемах со зрением, если при самостоятельном измерении кровяного давления его значения часто повышены.
Диагностика
Обычно диагностика ведется в трех направлениях:
- измерение кровяного давления. Выполняется с интервалом в несколько часов или на протяжении 2-3 дней для того, чтобы определить степень гипертонии и ее стадию;
- выявление причин болезни. Важно определить, является ли артериальная гипертензия первичной или вторичной (вызванной другими заболеваниями). Во втором случае может потребоваться специфическое лечение;
- контроль общего состояния здоровья. При обследовании контролируют состояние сердца, сосудов головного мозга, глазного дна, почек. Из-за повышенного кровяного давления работа этих органов нарушается. При диагностике важно оценить их состояние.
На первом приеме врач проведет опрос, соберет детали анамнеза, которые относятся к заболеванию. Будет нужна информация о том, как долго пациент страдает от гипертонии, каким является уровень артериального давления, есть ли симптомы болезней сердца, апноэ, сильный храп, были ли у человека или его близких родственников инсульты, заболевания периферических артерий, подагра, диабет, болезни почек. Врач обязательно задаст вопросы об образе жизни: физической активности, вредных привычках, режиме питания, приеме лекарств.
Для пациентов с артериальной гипертензией проводят следующие обследования:
- измерение артериального давления. Его измеряют несколько раз в состоянии покоя (за полчаса до измерения исключают физическую активность, употребление кофеина, курение), измерения проводят в разное время суток;
- общее обследование: измерение роста и веса, окружности талии, прощупывание живота, оценка пульсации периферических артерий;
- анализ мочи. Важны уровни альбумина и креатинина — отклонение от нормы указывает на нарушение работы почек и требует проведения УЗИ;
- анализ крови для контроля уровней калия, креатинина, липидов, назначают УЗИ почек. Оценка уровня липидов нужна для контроля липидного обмена, чтобы исключить риск осложнений со стороны сердечно-сосудистой системы;
- ЭКГ выполняют при выявлении гипертрофии левого желудочка для контроля состояния сердца.
Дополнительно врач может направить пациента на кардиологическое или неврологическое обследование, на обследование органов дыхательной системы.
Лечение гипертонической болезни
Артериальная гипертензия — болезнь, которую нельзя окончательно вылечить, но можно контролировать. Терапия и изменение образа жизни позволяют остановить развитие гипертонии, уменьшить частоту и тяжесть кризов и убрать симптомы. Но самое главное — снизить риски для сердечно-сосудистой системы, головного мозга, почек.
Лечение начинают с коррекции образа жизни:
- отказ от курения;
- отказ от употребления алкоголя или существенное ограничение количества спиртного;
- диета: рацион корректируют, уменьшают потребление соли (менее 3,75 г в сутки), увеличивают количество овощей и фруктов (в идеале нужно 5 порций в день), цельнозерновых, молочных продуктов, продуктов со сниженной жирностью, ограничивают потребление калорий. Если нет противопоказаний и заболеваний почек, увеличивают употребление продуктов, содержащих калий (шпинат, фасоль, тыква, рыба, молоко, кефир, йогурт и другие);
- увеличение физической активности. Рекомендуют умеренные нагрузки, способствующие снижению веса и укреплению сердечно-сосудистой системы.
Артериальное давление при лечении снижают до целевых значений (ниже 130/80 мм рт. ст.), чтобы уменьшить риск осложнений. При таком снижении нужен постоянный контроль врача. Используемый для домашних измерений тонометр должен регулярно калиброваться. Для пациентов с диабетом, беременных женщин, пожилых и ослабленных людей применение антигипертензивных препаратов требует особой осторожности.
Для лечения гипертонии могут использоваться:
- адренергические модификаторы. Снижают активность симпатической нервной системы и уменьшают кровяное давление, но могут вызывать сонливость, заторможенность, и поэтому применяются редко;
- ингибиторы АПФ. Уменьшают периферическое сосудистое сопротивление, часто назначаются больным с диабетом;
- блокаторы рецепторов ангиотензина II. Имеют действие, схожее с ингибиторами АПФ, а поэтому не назначаются вместе с ними. Не назначаются при беременности;
- бета-блокаторы. Обеспечивают снижение артериального давления за счет замедления сердечного ритма;
- блокаторы кальциевых каналов. Снижают общее периферическое сосудистое сопротивление, могут провоцировать рефлекторную тахикардию;
- прямые вазодилататоры. Оказывают прямое действие на кровеносные сосуды, применяются при тяжелой гипертонии;
- диуретики. Уменьшают объем плазмы крови, что позволяет снизить артериальное давление, но при этом могут спровоцировать гиперкалиемию.
Важно! Назначать лекарства и их дозировки должен терапевт или кардиолог после обследования. Прием лекарств без назначения врача может быть опасным.
Если врач назначает прием лекарств, периодически нужно проходить контрольные осмотры, чтобы оценивать эффективность лечения и корректировать его. Важно скорректировать образ жизни, восстанавливать нормальное состояние здоровья так, чтобы для контроля течения гипертонической болезни требовалось минимальное количество медикаментов.
Фото: lazy_bear / freepik.com
Возможные осложнения
Из-за повышенного кровяного давления стенки артерий теряют эластичность, а сердечная мышца работает со слишком высокой нагрузкой. Это увеличивает риск стенокардии, острой сердечной недостаточности, инфаркта. Из-за нарушений кровоснабжения головного мозга возможны транзиторные ишемические атаки и инсульты. Тяжесть гипертонии будет нарастать без лечения и коррекции образа жизни: давление продолжит повышаться, и это приведет к поражению внутренних органов, ухудшит общее состояние здоровья и самочувствие. Курение, употребление алкоголя, переедание, недостаток физической активности и высокий уровень стресса ускоряют развитие гипертонической болезни, делают ее течение более сложным.
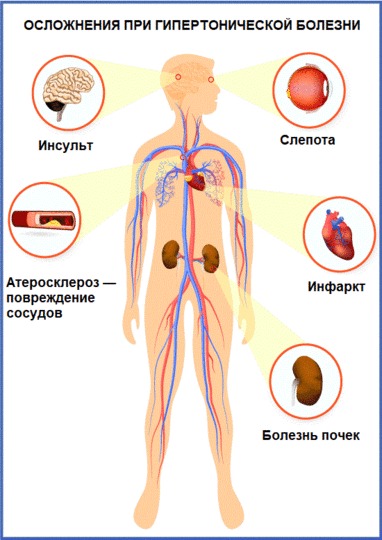
Рисунок 2. Наглядно: какие бывают осложнения при гипертонической болезни. Источник: СС0 Public Domain
Последствия
Без лечения артериальная гипертензия провоцирует тяжелые последствия. Постоянный спазм сосудов головного мозга приводит к ишемии, инсульту. Они опасны тяжелой инвалидностью и даже смертью. Когда нагрузка на сердечную мышцу становится слишком высокой, возникает тахикардия, аритмия, сердечная недостаточность. Без лечения возможен инфаркт миокарда.
Тяжесть гипертонических кризов возрастает, они становятся осложненными, угрожают жизни и могут сопровождаться инсультом, острым коронарным синдромом и другими тяжелыми состояниями. Качество жизни на фоне гипертонической болезни без адекватной терапии и восстановления нормального состояния здоровья резко снижается, вплоть до тяжелой инвалидности.
Прогноз
Прогноз является хорошим, если пациент вовремя обращается к врачу, принимает меры для контроля кровяного давления и влияющих на гипертоническую болезнь факторов. В этом случае удается избежать отдаленных последствий гипертонии и ее тяжелого течения. Даже при тяжелой степени артериальной гипертензии необходимо проходить лечение и корректировать образ жизни.
Профилактика
Для профилактики гипертонической болезни рекомендован самостоятельный контроль артериального давления в возрасте старше 35 лет или при появлении симптомов гипертонии. Важно исключать действие факторов, провоцирующих повышение кровяного давления: контролировать питание, исключить курение и употребление алкоголя, снижать уровень стресса, больше времени уделять физической активности: словом, вести здоровый образ жизни.

Рисунок 3. Профилактика гипертонии. Источник: СС0 Public Domain
Заключение
Артериальная гипертензия — опасное заболевание, но его можно контролировать, сохраняя нормальное состояние здоровья и снижая риск осложнений. Для этого важно следить за уровнем артериального давления, контролировать вес, вести здоровый образ жизни, проходить профилактические осмотры у терапевта или кардиолога.
Гипертоническая болезнь

Гипертоническая болезнь (эссенциальная или первичная гипертензия) – хроническое заболевание, связанное с длительным и стойким повышением артериального давления (АД).
Существуют две формы гипертонии (гипертензии): первичная и вторичная. Приблизительно 90-95% пациентов с гипертонией имеют первичную форму. В отличие от вторичной гипертензии, первичная не имеет четко выраженной известной причины возникновения. Поэтому её диагноз ставится после исключения известных причин, которые включают то, что называется вторичной гипертензией. Так, например, АД может симптоматически повышаться при болезни почек и так далее.
Артериальное давление: кровяное давление, возникающее вследствие работы сердца, которое накачивает кровь в сосудистую систему, и сопротивления сосудов.
Показания артериального давления обычно даются как два числа: например, 120 на 80 (пишется как 120/80 мм рт.ст.).
Верхнее число называется систолическим АД (более высокое давление и записанное первое число) — это давление, которое кровь оказывает на стенки артерии, когда сердце сжимается, чтобы прокачать её в периферические органы и ткани. Нижнее число — диастолическое АД (меньшее давление и второе записанное число) — это остаточное давление, оказываемое на артерии, когда сердце расслабляется между ударами.
Нормальное кровяное давление величина относительная, которая зависит от возраста, физических нагрузок, психологического состояния, и даже от приема различных лекарственных препаратов.
Гипертоническая болезнь возникает, когда меньшие кровеносные сосуды тела (артериолы) сужаются, заставляя кровь оказывать чрезмерное давление на стенки сосуда и заставляя сердце работать сильнее, чтобы поддерживать давление. При этом АД достигает или превышает 140/90 мм рт.ст.
Диастолическое давление чаще наблюдается у людей моложе 50 лет. При старении систолическая гипертензия становится более серьезной проблемой. По крайней мере четверть взрослого населения (и более половины из них старше 60 лет) имеют высокое кровяное давление.
Причины и факторы риска
Несмотря на многолетние активные исследования, не существует объединяющей гипотезы для учета патогенеза (механизма возникновения) гипертонической болезни. При хронической давней гипертонии объем крови и сердечный выброс часто являются нормальными, поэтому гипертония поддерживается повышением системного сосудистого сопротивления, а не увеличением сердечного выброса. Имеются также свидетельства увеличения тонуса сосудов. Кроме того, свою роль в развитии болезни имеют нарушения нервной и эндокринной регуляции АД.
Многие факторы могут влиять на кровяное давление, в том числе:
- Генетические, которые играют важную роль в возникновении гипертонической болезни.
- Сколько воды и соли в вашем теле.
- Состояние ваших почек, нервной системы и кровеносных сосудов.
- Уровни различных гормонов тела.
- Возраст. Кровяное давление становится выше, когда Вы становитесь старше. Это связано с тем, что кровеносные сосуды становятся более жесткими, когда человек стареет.
У вас повышенный риск возникновения гипертонической болезни, если Вы:
- Страдаете ожирением;
- Часто испытываете стресс или тревогу;
- Пьете слишком много алкоголя;
- Употребляете слишком много соли;
- Имеете семейную историю заболевания:
- Диабетик;
- Курите;
- Ведёте малоподвижный образ жизни;
- Испытываете стресс.
Классификация гипертонической болезни
Единой классификации не существует, однако чаще всего используется рекомендованная ВОЗ. Гипертоническая болезнь в зависимости от степени повышения давления делится на три стадии:
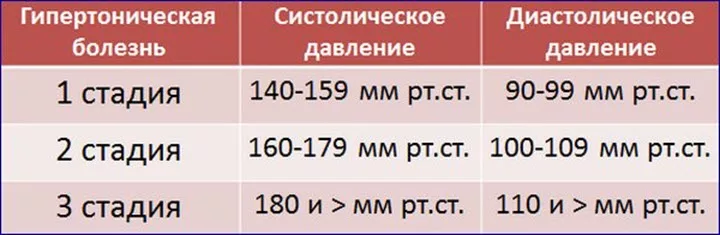
Гипертония 1-й стадии. Мягкая или пограничная стадия. Давление составляет 140/90 мм рт.ст. или выше.
Гипертония 2-й стадии. Умеренная стадия. Давление составляет 160/100 мм рт.ст. или выше.
Гипертоническая болезнь 3 стадии. Тяжелая форма гипертонии. Клиническое систолическое артериальное давление составляет 180 мм рт.ст. или выше, а диастолическое составляет 110 мм рт.ст. или выше.
Заболевание также делится на три стадии, в зависимости от степени развития:
1 стадия: незначительное повышение АД. Жалоб нет, работа сердечно-сосудистой системы не нарушена.
2 стадия: постоянное повышение АД и связанное с этим увеличение левого желудочка сердца.
3 стадия: повышение АД влияет на работу сердца, головного мозга и почек.
Течение гипертонической болезни
Риск, связанный с повышением артериального давления, является непрерывным, при каждом повышении систолического артериального давления на 2-3 мм рт. ст.
Гипертоническая болезнь на 7% увеличивает риск смертности от ишемической болезни сердца и на 10% риск смертности от инсульта. Наиболее распространенной непосредственной причиной смерти, связанной с гипертонией, является сердечная болезнь, но также часто случается смерть от почечной недостаточности.
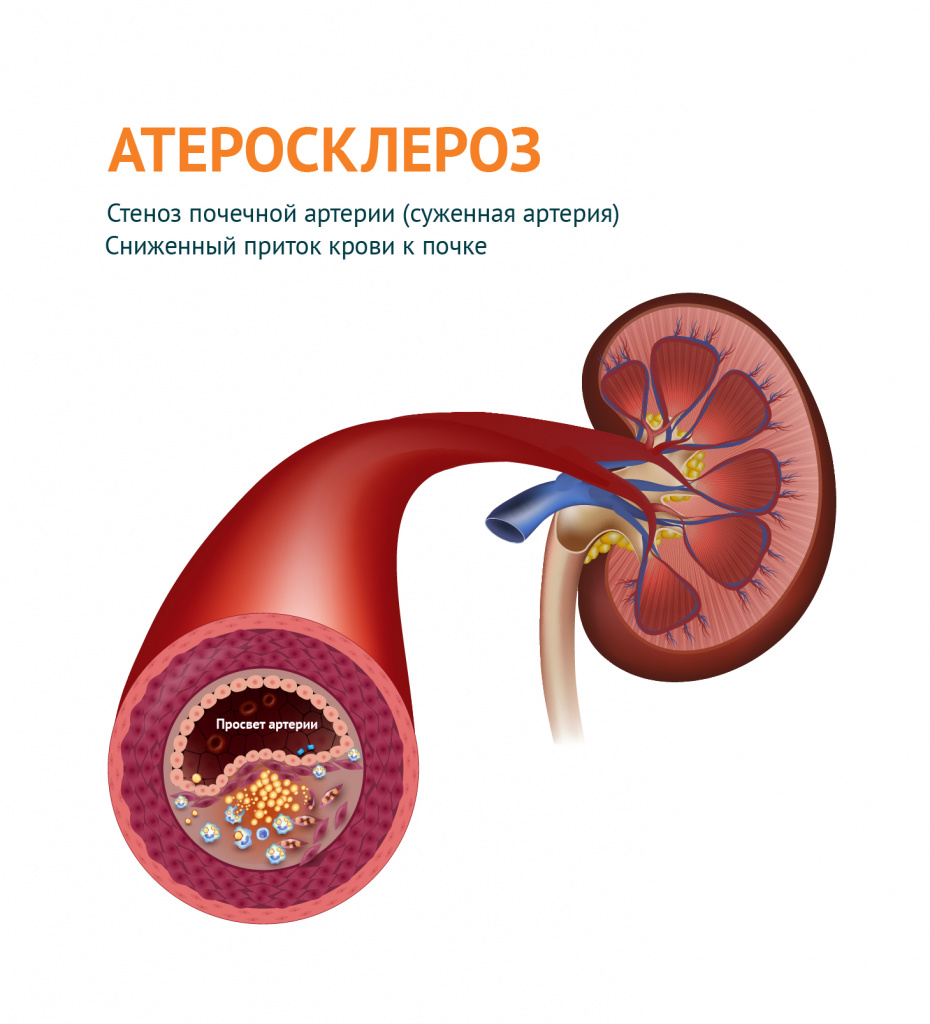
Осложнения возникают непосредственно из-за повышенного давления (церебральное кровоизлияние, ретинопатия, гипертрофия левого желудочка, застойная сердечная недостаточность, артериальная аневризма и разрыв сосудов), от атеросклероза (увеличение коронарного, церебрального и почечного сосудистого сопротивления), а также от снижения кровотока и ишемии (инфаркт миокарда, церебральный тромбоз, инфаркт и почечный нефросклероз).
Если Ваше артериальное давление плохо контролируется, Вы рискуете получить:
- Кровотечение из аорты, самого большого кровеносного сосуда,
- Хроническую болезнь почек,
- Сердечный приступ или сердечную недостаточность,
- Плохое кровоснабжение ног,
- Проблемы со зрением,
- Инсульт,
- Нарушение мозгового кровоснабжения.
Прогноз
Большую часть времени высокое кровяное давление можно контролировать с помощью медикаментов и изменений образа жизни.
В качестве профилактики заболевания следует:
- отказаться от курения,
- соблюдать режим (особенно правильное чередование трудовой деятельности и отдыха),
- регулярно выполнять физические упражнения (очень хорошо совершать каждодневные пешие прогулки),
- соблюдать диету.
Лечение гипертонической болезни в Инновационном сосудистом центре
В наших клиниках работают опытные кардиологи, которые могут точно установить причины повышения артериального давления и назначить терапию, соответствующую причинам и стадии заболевания.
При гипертонической болезни мы всегда проводим тщательный диагностический поиск, выявляя все возможные причины вторичной гипертензии, особенно связанные с поражением сосудов (вазоренальная гипертония, повышение артериального давления на фоне сужения сонных артерий, при наличии опухолей надпочечников).
В Инновационном сосудистом центре возможно проведение коррекции причин артериальной гипертензии с помощью эндоваскулярных методов (стентирование почечных артерий, радочастотная денервация почечных артерий).
Гипертоническая болезнь
Гипертоническая болезнь – это патология сердечно-сосудистого аппарата, развивающаяся в результате дисфункции высших центров сосудистой регуляции, нейрогуморального и почечного механизмов и ведущая к артериальной гипертензии, функциональным и органическим изменениям сердца, ЦНС и почек. Субъективными проявлениями повышенного давления служат головные боли, шум в ушах, сердцебиение, одышка, боли в области сердца, пелена перед глазами и др. Обследование при гипертонической болезни включает мониторинг АД, ЭКГ, ЭхоКГ, УЗДГ артерий почек и шеи, анализ мочи и биохимических показателей крови. При подтверждении диагноза производится подбор медикаментозной терапии с учетом всех факторов риска.
Общие сведения
Ведущее проявление гипертонической болезни – стойко высокое артериальное давление, т. е. АД, не возвращающееся к нормальному уровню после ситуативного подъема в результате психоэмоциональных или физических нагрузок, а снижающееся только после приема гипотензивных средств. Согласно рекомендациям ВОЗ, нормальным является артериальное давление, не превышающее 140/90 мм рт. ст. Превышение систолического показателя свыше 140-160 мм рт. ст. и диастолического – свыше 90—95 мм рт. ст., зафиксированное в состоянии покоя при двукратном измерении на протяжении двух врачебных осмотров, считается гипертонией.
Распространенность гипертонической болезни среди женщин и мужчин приблизительно одинаковая 10-20%, чаще заболевание развивается в возрасте после 40 лет, хотя гипертония нередко встречается даже у подростков. Гипертоническая болезнь способствует более быстрому развитию и тяжелому течению атеросклероза и возникновению опасных для жизни осложнений. Наряду с атеросклерозом гипертония является одной из самых частых причин преждевременной смертности молодого трудоспособного населения.

Причины
Различают первичную (эссенциальную) артериальную гипертонию (или гипертоническую болезнь) и вторичную (симптоматическую) артериальную гипертензию.Первичная артериальная гипертония развивается как самостоятельное хроническое заболевание и составляет до 90% случаев артериальных гипертензий. При гипертонической болезни повышенное давление является следствием дисбаланса в регулирующей системе организма.
Симптоматическая гипертензия составляет от 5 до 10% случаев гипертонии. Вторичная гипертензия служит проявлением основного заболевания:
- болезней почек (гломерулонефрита, пиелонефрита, туберкулеза, гидронефроза, опухолей, стеноза почечной артерии);
- патологии щитовидной железы (тиреотоксикоза);
- заболеваний надпочечников (феохромоцитомы, синдрома Иценко-Кушинга, первичного гиперальдостеронизма);
- коарктации или атеросклероза аорты и др.
Факторы риска
Ведущую роль в развитии гипертонической болезни играет нарушение регуляторной деятельности высших отделов ЦНС, контролирующих работу внутренних органов, в т. ч. сердечно-сосудистой системы. Основные факторы, способствующие развитию гипертонической болезни:
- Часто повторяющееся нервное перенапряжение, длительное и сильное волнение, частые нервные потрясения. Возникновению гипертонической болезни способствует излишнее напряжение, связанное с интеллектуальной деятельностью, работой по ночам, влиянием вибрации и шума.
- Повышенное употребление соли, вызывающее спазм артерий и задержку жидкости. Доказано, что потребление в сутки > 5 г соли существенно повышает риск развития гипертонии, особенно, если имеется наследственная предрасположенность.
- Наследственность, отягощенная по гипертонической болезни, играет существенную роль в ее развитии у ближайших родственников (родителей, сестер, братьев). Вероятность развития гипертонической болезни существенно возрастает при наличии гипертензии у 2-х и более близких родственников.
- Способствуют развитию гипертонической болезни и взаимоподдерживают друг друга артериальная гипертензия в сочетании с заболеваниями надпочечников, щитовидной железы, почек, сахарным диабетом, атеросклерозом, ожирением, хроническими инфекциями (тонзиллит).
- У женщин риск развития гипертонической болезни возрастает в климактерическом периоде в связи с гормональным дисбалансом и обострением эмоциональных и нервных реакций. 60% женщин заболевают гипертонической болезнью именно в период климакса.
- Чрезвычайно благоприятствуют развитию гипертонической болезни алкоголизм и курение, нерациональный режим питания, лишний вес, гиподинамия, неблагополучная экология.
- Возрастной фактор и половая принадлежность определяют повышенный риск развития гипертонический болезни у мужчин. В возрасте 20-30 лет гипертония развивается у 9,4% мужчин, после 40 лет – у 35%, а после 60-65 лет – уже у 50%. В возрастной группе до 40 лет гипертоническая болезнь чаще встречается у мужчин, в поле старшем возрасте соотношение изменяется в пользу женщин. Это обусловлено более высоким показателем мужской преждевременной смертности в среднем возрасте от осложнений гипертонической болезни, а также менопаузальными изменениями в женском организме. В настоящее время все чаще гипертоническая болезнь выявляется у людей в молодом и зрелом возрасте.
Патогенез
В основе патогенеза гипертонической болезни лежит увеличение объема минутного сердечного выброса и сопротивления периферического сосудистого русла. В ответ на воздействие стрессового фактора возникают нарушения регуляции тонуса периферических сосудов высшими центрами головного мозга (гипоталамусом и продолговатым мозгом). Возникает спазм артериол на периферии, в т. ч. почечных, что вызывает формирование дискинетичесного и дисциркуляторного синдромов. Увеличивается секреция нейрогормонов ренин-ангиотензин-альдостероновой системы. Альдостерон, участвующий в минеральном обмене, вызывает задержку воды и натрия в сосудистом русле, что еще более увеличивает объем циркулирующей в сосудах крови и повышает АД.
При артериальной гипертензии увеличивается вязкость крови, что вызывает снижение скорости кровотока и обменных процессов в тканях. Инертные стенки сосудов утолщаются, их просвет сужается, что фиксирует высокий уровень общего периферического сопротивления сосудов и делает артериальную гипертензию необратимой. В дальнейшем в результате повышения проницаемости и плазматического пропитывания сосудистых стенок происходит развитие элластофиброза и артериолосклероза, что в конечном итоге ведет к вторичным изменениям в тканях органов: склерозу миокарда, гипертонической энцефалопатии, первичному нефроангиосклерозу.
Степень поражения различных органов при гипертонической болезни может быть неодинаковой, поэтому выделяют несколько клинико-анатомических вариантов гипертонии с преимущественным поражением сосудов почек, сердца и мозга.
Классификация
Гипертоническую болезнь классифицируют по ряду признаков: причинам подъема АД, поражению органов мишеней, по уровню АД, по течению и т. д. По этиологическому принципу различают: эссенциальную (первичную) и вторичную (симптоматическую) артериальную гипертензию. По характеру течения гипертоническая болезнь может иметь доброкачественное (медленно прогрессирующее) или злокачественное (быстро прогрессирующее) течение.
Наибольшее практическое значение представляет уровень и стабильность АД. В зависимости от уровня различают:
- Оптимальное АД –
- Нормальное АД – 120-129 /84 мм рт. ст.
- Погранично нормальное АД – 130-139/85-89 мм рт. ст.
- Артериальную гипертензию I степени – 140—159/90—99 мм рт. ст.
- Артериальную гипертензию II степени – 160—179/100—109 мм рт. ст.
- Артериальную гипертензию III степени – более 180/110 мм рт. ст.
По уровню диастолического АД выделяют варианты гипертонической болезни:
- Легкого течения – диастолическое АД
- Умеренного течения – диастолическое АД от 100 до 115 мм рт. ст.
- Тяжелого течения – диастолическое АД > 115 мм рт. ст.
Доброкачественная, медленно прогрессирующая гипертоническая болезнь в зависимости от поражения органов-мишеней и развития ассоциированных (сопутствующих) состояний проходит три стадии:
- Стадия I (мягкой и умеренной гипертонии) – АД неустойчиво, колеблется в течение суток от 140/90 до 160-179/95-114 мм рт. ст., гипертонические кризы возникают редко, протекают нетяжело. Признаки органического поражения ЦНС и внутренних органов отсутствуют.
- Стадия II (тяжелой гипертонии) – АД в пределах 180-209/115-124 мм рт. ст., типичны гипертонические кризы. Объективно (при физикальном, лабораторном исследовании, эхокардиографии, электрокардиографии, рентгенографии) регистрируется сужение артерий сетчатки, микроальбуминурия, повышение креатинина в плазме крови, гипертрофия левого желудочка, преходящая ишемия головного мозга.
- Стадия III (очень тяжелой гипертонии) – АД от 200-300/125-129 мм рт. ст. и выше, часто развиваются тяжелые гипертонические кризы. Повреждающее действие гипертензии вызывает явления гипертонической энцефалопатии, левожелудочковой недостаточности, развитие тромбозов мозговых сосудов, геморрагий и отека зрительного нерва, расслаивающей аневризмы сосудов, нефроангиосклероза, почечной недостаточности и т. д.
Симптомы гипертонической болезни
Варианты течения гипертонической болезни разнообразны и зависят от уровня повышения АД и от задействованности органов-мишеней. На ранних этапах гипертоническая болезнь характеризуется невротическими нарушениями: головокружением, преходящими головными болями (чаще в затылке) и тяжестью в голове, шумом в ушах, пульсацией в голове, нарушением сна, утомляемостью, вялостью, ощущением разбитости, сердцебиением, тошнотой.
В дальнейшем присоединяется одышка при быстрой ходьбе, беге, нагрузке, подъеме в лестницу. Артериальное давление стойко выше 140-160/90-95 мм рт ст. (или 19—21/ 12 гПа). Отмечается потливость, покраснение лица, ознобоподобный тремор, онемение пальцев ног и рук, типичны тупые длительные боли в области сердца. При задержке жидкости наблюдается отечность рук («симптом кольца» – сложно снять с пальца кольцо), лица, одутловатость век, скованность.
У пациентов с гипертонической болезнью отмечается пелена, мелькание мушек и молний перед глазами, что связано со спазмом сосудов в сетчатке глаз; наблюдается прогрессирующее снижение зрения, кровоизлияния в сетчатку могут вызвать полную потерю зрения.
Осложнения
При длительном или злокачественном течении гипертонической болезни развивается хроническое поражение сосудов органов-мишеней: мозга, почек, сердца, глаз. Нестабильность кровообращения в этих органах на фоне стойко повышенного АД может вызывать развитие стенокардии, инфаркта миокарда, геморрагического или ишемического инсульта, сердечной астмы, отека легких, расслаивающей аневризмы аорты, отслоение сетчатки, уремии. Развитие острых неотложных состояний на фоне гипертонической болезни требует снижения АД в первые минуты и часы, т. к. может привести к гибели пациента.
Течение гипертонической болезни нередко осложняется гипертоническими кризами – периодическими кратковременными подъемами АД. Развитию кризов могут предшествовать эмоциональное или физическое перенапряжение, стресс, перемена метеорологических условий и т. д. При гипертоническом кризе наблюдается внезапный подъем АД, который может продолжаться несколько часов или дней и сопровождаться головокружением, резкими головными болями, чувством жара, сердцебиением, рвотой, кардиалгией, расстройством зрения.
Пациенты во время гипертонического криза испуганы, возбуждены либо заторможены, сонливы; при тяжелом течении криза могут терять сознание. На фоне гипертонического криза и имеющихся органических изменений сосудов нередко могут возникать инфаркт миокарда, острые нарушения мозгового кровообращения, острая недостаточность левого желудочка.
Диагностика
Обследование пациентов с подозрением на гипертоническую болезнь преследует цели: подтвердить стабильное повышение АД, исключить вторичную артериальную гипертензию, выявить наличие и степень повреждения органов-мишеней, оценить стадию артериальной гипертонии и степень риска развития осложнений. При сборе анамнеза особое внимание обращают на подверженность пациента воздействию факторов риска по гипертонии, жалобы, уровень повышения АД, наличие гипертонических кризов и сопутствующих заболеваний.
Информативным для определения наличия и степени гипертонической болезни является динамическое измерение АД. Для получения достоверных показателей уровня артериального давления необходимо соблюдать следующие условия:
- Измерение АД проводится в комфортной спокойной обстановке, после 5-10-минутной адаптации пациента. Рекомендуется исключить за 1 час до измерения курение, нагрузки, прием пищи, чая и кофе, применение назальных и глазных капель (симпатомиметиков).
- Положение пациента – сидя, стоя или лежа, рука находится на одном уровне с сердцем. Манжету накладывают на плечо, на 2,5 см выше ямки локтевого сгиба.
- При первом визите пациента АД измеряют на обеих руках, с повторными измерениями после 1-2-минутного интервала. При асимметрии АД > 5 мм рт.ст., последующие измерения должны проводиться на руке с более высокими показателями. В остальных случаях, АД, как правило, измеряют на «нерабочей» руке.
Если показатели АД при повторных измерениях различаются между собой, то за истинное принимают среднее арифметическое (исключая минимальный и максимальный показатели АД). При гипертонической болезни крайне важен самоконтроль АД в домашних условиях.
Лабораторные исследования включают клинические анализы крови и мочи, биохимическое определение уровня калия, глюкозы, креатинина, общего холестерина крови, триглицеридов, исследование мочи по Зимницкому и Нечипоренко, пробу Реберга.
На электрокардиографии в 12 отведениях при гипертонической болезни определяется гипертрофия левого желудочка. Данные ЭКГ уточняются проведением эхокардиографии. Офтальмоскопия с исследованием глазного дна выявляет степень гипертонической ангиоретинопатии. Проведением УЗИ сердца определяется увеличение левых отделов сердца. Для определения поражения органов-мишеней выполняют УЗИ брюшной полости, ЭЭГ, урографию, аортографию, КТ почек и надпочечников.
Лечение гипертонической болезни
При лечении гипертонической болезни важно не только снижение АД, но также коррекция и максимально возможное снижение риска осложнений. Полностью излечить гипертоническую болезнь невозможно, но вполне реально остановить ее развитие и уменьшить частоту возникновения кризов.
Гипертоническая болезнь требует объединения усилий пациента и врача для достижения общей цели. При любой стадии гипертонии необходимо:
- Соблюдать диету с повышенным потреблением калия и магния, ограничением потребления поваренной соли;
- Прекратить или резко ограничить прием алкоголя и курение;
- Избавиться от лишнего веса;
- Повысить физическую активность: полезно заниматься плаванием, лечебной физкультурой, совершать пешеходные прогулки;
- Систематически и длительно принимать назначенные препараты под контролем АД и динамическим наблюдением кардиолога.
При гипертонической болезни назначают гипотензивные средства, угнетающие вазомоторную активность и тормозящие синтез норадреналина, диуретики, β-адреноблокаторы, дезагреганты, гиполипидемические и гипогликемические, седативные препараты. Подбор медикаментозной терапии осуществляют строго индивидуально с учетом всего спектра факторов риска, уровня АД, наличия сопутствующих заболеваний и поражения органов-мишеней.
Критериями эффективности лечения гипертонической болезни является достижение:
- краткосрочных целей: максимального снижения АД до уровня хорошей переносимости;
- среденесрочных целей: предупреждения развития или прогрессирования изменений со стороны органов-мишеней;
- долгосрочных целей: профилактика сердечно-сосудистых и др. осложнений и продление жизни пациента.
Прогноз
Отдаленные последствия гипертонической болезни определяются стадией и характером (доброкачественным или злокачественным) течения заболевания. Тяжелое течение, быстрое прогрессирование гипертонической болезни, III стадия гипертонии с тяжелым поражением сосудов существенно увеличивает частоту сосудистых осложнений и ухудшает прогноз.
При гипертонической болезни крайне высок риск возникновения инфаркта миокарда, инсульта, сердечной недостаточности и преждевременной смерти. Неблагоприятно протекает гипертония у людей, заболевших в молодом возрасте. Раннее, систематическое проведение терапии и контроль АД позволяет замедлить прогрессирование гипертонической болезни.
Профилактика
Для первичной профилактики гипертонической болезни необходимо исключение имеющихся факторов риска. Полезны умеренные физические нагрузки, низкосолевая и гипохолестериновая диета, психологическая разгрузка, отказ от вредных привычек. Важно раннее выявление гипертонической болезни путем контроля и самоконтроля АД, диспансерный учет пациентов, соблюдение индивидуальной гипотензивной терапии и поддержание оптимальных показателей АД.
Гипертоническая болезнь — коварное заболевание, которое важно распознать вовремя

Гипертоническая болезнь — это коварное заболевание, которое часто называют «тихим убийцей». Патология может долгое время протекать скрыто, но при этом поражать жизненно важные органы — сердце, головной мозг, почки.
Как обнаружить гипертоническую болезнь, почему она появляется и можно ли ее вылечить — рассмотрим эти вопросы в статье.
Что такое гипертоническая болезнь?
Синдром, при котором наблюдается регулярное, длительное и стойкое повышение артериального давления, называется «артериальной гипертензией» или «гипертонией». Данный синдром может появляться:
- при гипертонической болезни (ГБ) — первичном самостоятельном заболевании;
- при вторичных (симптоматических) гипертензиях, которые являются следствием нарушения работы различных органов — почек, надпочечников, щитовидной железы и других.
На долю гипертонической болезни приходится большинство случаев гипертонии. Этиология гипертонической болезни достоверно неизвестна, но в ее основе лежат первичные функциональные нарушения систем, регулирующих АД.
К факторам риска развития гипертонической болезни относятся:
- наследственная предрасположенность;
- малоподвижный образ жизни, который снижает адаптационные возможности организма и нарушает работу системы кровообращения;
- высокий индекс массы тела. У людей с ожирением риск развития гипертонической болезни возрастает в 2-6 раз;
- избыток в рационе поваренной соли, который приводит к накоплению в организме лишней жидкости, что повышает нагрузку на сердечно-сосудистую систему;
- употребление алкоголя, курение;
- пожилой возраст. Чем старше становится человек, тем выше у него риск развития заболевания.
Получается, что в большинстве случаев к гипертонической болезни приводят вредные привычки — гиподинамия, переедание, нерациональное питание, никотиновая и алкогольная зависимость. Именно поэтому гипертоническая болезнь считается патологией, напрямую связанной с образом жизни, и его изменение в лучшую сторону — главный элемент успешного лечения.
Какое артериальное давление считается повышенным?
Артериальное давление — это фактор, дающий специалисту важную информацию о работе кровеносной системы. На уровень артериального давления влияют:
- Величина сердечного выброса, которая в свою очередь зависит от сократимости левого желудочка миокарда, частоты сердечных сокращений и других параметров.
- Общее периферическое сосудистое сопротивление (ОПСС) — показатель, который отражает способность сосудов сопротивляться давлению крови изнутри. ОПСС зависит от тонуса, жесткости сосудов, вязкости крови.
- Объем циркулирующей крови.
У АД есть верхняя и нижняя границы. Верхнее давление называют «систолическим», нижнее — «диастолическим». Первое значение отражает силу давления крови в артериях во время сокращения миокарда, второе — в момент расслабления сердечной мышцы.

Идеальным давлением считается 120/80 мм рт. ст. В зависимости от индивидуальных особенностей человека (пол, возраст, физическая активность) допускается незначительное отклонение этих значений в меньшую или большую сторону. Однако у любого человека артериальное давление не должно превышать 140/90 мм рт. ст. Более высокие показатели являются потенциально опасными и могут приводить к функциональным и органическим поражениям органов-мишеней.
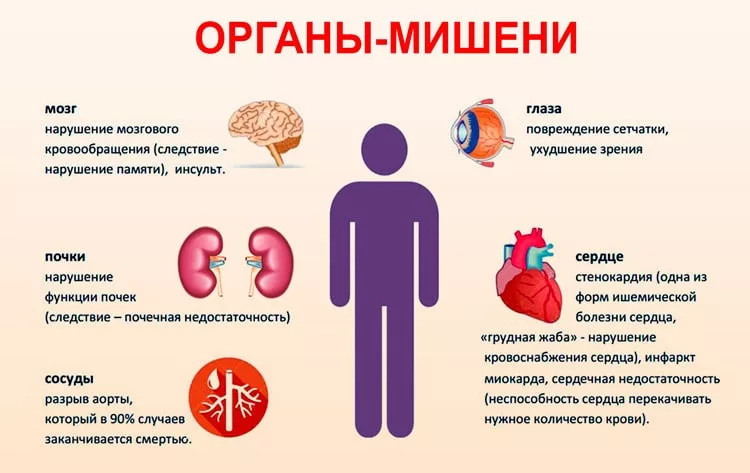
Стадии патологии
В зависимости от степени повышения артериального давления выделяют три стадии гипертонической болезни ⇓⇓⇓
Первая стадия ГБ
При первой стадии ГБ повышенное артериальное давление способно самостоятельно возвращаться к нормальным значениям. Как правило, на данной стадии заболевания органы-мишени не поражаются и какие-либо осложнения отсутствуют.
Вторая стадия ГБ
На второй стадии ГБ у человека могут наблюдаться различные патологические изменения:
- утолщение стенок левого желудочка миокарда, которое часто приводит к сердечной недостаточности, ишемической болезни сердца;
- атеросклероз — образование на стенках сосудов атеросклеротических бляшек, нарушающих кровообращение;
- ангиопатия сетчатки — нарушение тонуса сосудов, питающих радужную оболочку глаза.
На второй стадии ГБ нормализация артериального давления возможна только с помощью медикаментов.
Третья стадия ГБ
Третья стадия ГБ может приводить к тяжелым осложнениям:
- инсульту — острому нарушению кровоснабжения головного мозга;
- расслоению аорты — разрыву крупнейшей артерии. Если стенка аорты разрывается полностью, то происходит массовая кровопотеря; — некрозу участка сердечной мышцы;
- почечной недостаточности — снижению выделительной способности почек.
При третьей степени гипертонической болезни давление сложно нормализовать даже с помощью медикаментов. У человека могут возникать гипертонические кризы, при которых резко повышается АД и требуется срочная медицинская помощь.
Какие симптомы могут указывать на гипертоническую болезнь?
Как правило, заболевание долгое время протекает бессимптомно. В некоторых случаях повышение давления сопровождается:
- частым сердечным ритмом;
- головными болями, головокружением;
- слабостью, быстрой утомляемостью;
- покраснение кожи лица;
- повышенной потливостью;
- ухудшением зрения, звоном в ушах.
Однако такие симптомы неспецифичны для гипертонической болезни и могут быть признаками других заболеваний, переутомления. Поэтому обнаружить патологию на ранней стадии можно только с помощью регулярного измерения АД.
Когда стоит обратиться к врачу?
Если вы зафиксировали у себя однократное повышение АД, то необходимо в течение нескольких дней повторять измерения не реже двух раз в сутки. Если за этот период высокое давление было зафиксировано повторно, то стоит обратиться за консультацией к терапевту или кардиологу.
На прием к врачу нужно взять дневник самоконтроля, в котором должны быть указаны время измерения давления и его показатели.
Как проводится диагностика заболевания?
Для постановки диагноза «артериальная гипертензия» врачу необходимо сделать несколько измерений артериального давления в разное время суток. При необходимости специалист может назначить СМАД — инструментальное исследование, при котором с помощью специального прибора осуществляется контроль АД в течение суток.

Дифференциальная диагностика гипертензии происходит следующим образом:
- Выполняется обследование органов, патологии которых могли стать причиной повышения АД. Например, в обследование могут входит ЭКГ, УЗИ почек, осмотр глазного дна.
- Если вторичные гипертензии исключены и конкретная причина повышения АД не найдена, то ставится диагноз «гипертоническая болезнь».
В чем заключается лечение гипертонической болезни?
При первой стадии болезни достаточно изменения образа жизни (диета, физическая активность) для стойкой стабилизации АД. При второй и третьей стадии заболевания назначаются лекарственные препараты — ингибиторы АПФ, блокаторы рецепторов ангиотензина и другие.
Схема лечения подбирается индивидуально для каждого пациента с учетом степени повышения АД, наличия сопутствующих осложнений.
Меры профилактики
К мерам профилактики гипертонической болезни относятся:
- регулярная физическая активность;
- отказ от алкоголя, курения;
- рациональное питание.
- дозированное употребление поваренной соли (не более 5 г в день).
Также не стоит забывать регулярно измерять давление тонометром, что позволит вовремя заметить его повышение и обратиться за медицинской помощью.
Гипертония
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Гипертония: причины появления, симптомы, диагностика и способы лечения.
Определение
Артериальная гипертензия – это медицинский термин, обозначающий синдром повышения артериального давления. Артериальное давление (АД) определяется двумя измерениями:
- систолическое давление (так называемое верхнее) – это давление в артериях, возникающее при сокращении сердечной мышцы, когда кровь выталкивается в сосуды;
- диастолическое давление (так называемое нижнее) отражает давление в артериях во время расслабления сердечной мышцы, то есть между ударами.
Распространенность артериальной гипертонии среди взрослого населения России составляет 30–45%, увеличиваясь с возрастом и достигая 60% и выше у лиц старше 60 лет.

Причины появления гипертонии
Первичная артериальная гипертония (Гипертоническая болезнь) – хронически протекающее заболевание, основным проявлением которого является повышение артериального давления, не связанное с каким-либо конкретным заболеванием.
Вторичная (симптоматическая) артериальная гипертония обусловлена тем или иным заболеванием, уже имеющимся у больного. Ее, как правило, можно устранить с помощью соответствующей терапии.
Точные причины АГ остаются не до конца выясненными, но выявлен ряд факторов, тесно и независимо друг от друга связанных с повышением артериального давления: наследственная предрасположенность, возраст, мужской пол, малоподвижный образ жизни, избыточная масса тела или ожирение, стресс, курение, злоупотребление алкоголем, избыточное потребление поваренной соли, повышенный уровень холестерина и глюкозы в крови.
Эти факторы приводят к тому, что со временем мелкие сосуды постепенно сужаются и кровоток в них затрудняется. Сердечная мышца вынуждена работать с повышенной нагрузкой, чтобы проталкивать кровь в суженные кровеносные сосуды и обеспечивать полноценный кровоток, что и влечет за собой повышение артериального давления. Стойкое и длительное повышение АД обусловлено изменением соотношения трех показателей гемодинамики: повышением общего периферического сосудистого сопротивления; увеличением минутного объема сердечного выброса; увеличением объема циркулирующей крови.
Классификация заболевания
Согласно новым клиническим рекомендациям Российского кардиологического общества артериальную гипертензию принято классифицировать по степени, которая определяется уровнем АД у нелеченных пациентов (изолированная систолическая гипертензия); и стадии, которая определяется наличием сахарного диабета, поражения органов-мишеней (органов, которые более всего страдают от высокого давления) и ассоциированных состояний; а также по категории риска развития сердечно-сосудистых осложнений.
Артериальное давление у нелеченных пациентов определяют по результатам его трехкратного измерения в положении пациента сидя. Используют средние значения систолического и диастолического АД двух последних измерений. Изолированную систолическую гипертония классифицируется на степени 1, 2, 3 в зависимости от значения систолического АД.
Если значения систолического и диастолического АД попадают в разные категории, то степень артериальной гипертонии оценивается по более высокой категории.
Основываясь на наличии/отсутствии поражения органов-мишеней, ассоциированных клинических состояний, сахарного диабета и хронической болезни почек, выделяют 3 стадий заболевания.
Стадия I — отсутствие поражения органов-мишеней и ассоциированных клинических состояний, возможно наличие факторов риска со стороны сердечно-сосудистой системы.
Стадия II – наличие бессимптомного поражения органов-мишеней, связанного с артериальной гипертонией, хронической болезнью почек, или сахарного диабета без поражения органов-мишеней и ассоциированных клинических состояний.
Стадия III – наличие ассоциированных клинических состояний, в том числе хронической болезни почек, сахарного диабета с поражением органов-мишеней.

Симптомы артериальной гипертонии
В большинстве случаев артериальное давление повышается бессимптомно, поэтому первичную артериальную гипертонию обнаруживают лишь в ходе объективного обследования пациента.
В тех случаях, когда жалобы все же есть, они неспецифичны (головная боль, головокружение, сердцебиение и т. д.).
При симптоматической гипертонии жалобы, как правило, обусловлены основным заболеванием:
- синдром обструктивного апноэ во сне (кратковременное прекращение дыхания – более 10 секунд): храп, неполноценный сон, головная боль по утрам, сонливость в дневное время, нарушение памяти, внимания;
- первичный гиперальдостеронизм (повышенная секреция гормона альдостерона): мышечная слабость, увеличение выработки мочи, сильная жажда, запоры;
- феохромоцитома (образование надпочечников): наличие гипертонических кризов, частая головная боль, повышенное потоотделение, учащенное сердцебиение и др.;
- синдром Иценко–Кушинга (нейроэндокринное заболевание): лунообразное лицо, «вдовий» горбик, избыточный рост волос у женщин, центральное ожирение, атрофия кожи, багровые растяжки на коже, нарушение углеводного обмена;
- заболевания щитовидной железы: симптомы тиреотоксикоза или гипотиреоза;
- коарктация аорты (врожденное сужение аорты): головная боль, холодные конечности, боль в ногах при физических нагрузках, носовые кровотечения.
- Выяснение жалоб и сбор полного медицинского и семейного анамнеза для оценки наследственной предрасположенности к гипертонии и сердечно-сосудистым заболеваниям.
- Регулярное измерение АД.
- Объективное обследование: определение антропометрических данных для выявления избыточной массы тела/ожирения, оценка неврологического статуса и когнитивной функции, исследование глазного дна для выявления повреждений сетчатки, пальпация и прослушивание области сердца и сонных артерий.
- Лабораторно-инструментальные методы исследования: на первом этапе проводится общий (клинический) анализ крови (гемоглобин/гематокрит, лейкоциты, тромбоциты), исследование уровня глюкозы в венозной крови, исследование уровня креатинина в сыворотке крови, расчет скорости клубочковой фильтрации, общий (клинический) анализ мочи с микроскопическим исследованием осадка мочи, количественная оценка альбуминурии или отношения альбумин/креатинин, исследование уровня общего холестерина, холестерина липопротеинов высокой плотности, холестерина липопротеинов низкой плотности и триглицеридов в крови, исследование уровня мочевой кислоты в крови. По показаниям врач может назначить более сложные обследования.
Общий анализ крови – это комплексное исследование, в ходе которого проводится количественная оценка содержания форменных элементов крови (эритроцитов, лейкоцитов, тромбоцитов), гемоглобина, проводится подсчет гематокрита и эритроцитарных индексов (MCV, MCH, MCHC, RDW).