Глава 7. Стеатоз печени и неалкогольный стеатогепатит
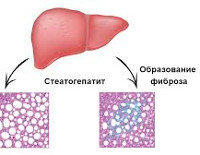
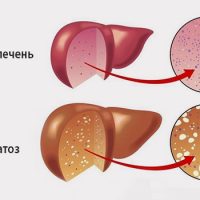
“Стеатоз печени” – это описательный термин, означающий накопление капель жира, жировых включений в гепатоцитах. Стеатоз может быть очаговым или диффузным.
Неалкогольный стеатогепатит (НАСГ) – клинический синдром стеатоза и воспаления печени, который устанавливается по результатам биопсии печени, после исключения других причин заболевания печени. НАСГ, как правило, носит характер диффузного процесса.
Гистологические изменения в печени, сходные с картиной алкогольного гепатита, впервые описаны в 1980г. Ludwig и сотр. у пациентов, не употреблявших алкоголь в количествах, вызывающих повреждение печени.
Частота выявления НАСГ среди больных, которым проводилась биопсия печени, составляет примерно 7—9% в западных странах и 1,2% в Японии. Алкогольный гепатит встречается в 10—15 раз чаще.
Обследование больших групп пациентов с криптогенным циррозом печени, включавшее оценку сопутствующих заболеваний и факторов риска, позволило выдвинуть предположение, что во многих случаях (до 60-80%) цирроз печени “неясной этиологии” развивается на фоне нераспознанного НАСГ.
Этиологические факторы и факторы риска. Выделяют случаи первичного и вторичного стеатоза печени и НАСГ (табл. 7.1).
Таблица 7.1. Этиологические факторы неалкогольного стеатогепатита
| Первичный НАСГ | Вторичный НАСГ |
|---|---|
| Ожирение Сахарный диабет (в особенности – синдром резистентности к инсулину) Гиперлипидемия |
Лекарственные препараты (амиодарон, глюкокортикоиды, синтетические эстрогены, тамоксифен, пергексилина малеат, метотрексат, тетрациклин, нестероидные противовоспалительные средства (аспирин, вальпроат натрия, ибупрофен, др.), нифедипин (?), дилтиазем (?) и пр.) Синдром мальабсорбции (как следствие наложения илео-еюнального анастомоза, билиарно-панкреатической стомы, гастропластики по поводу ожирения, расширенной резекции тонкой кишки и пр.). Быстрое похудание Длительное (свыше 2 нед.) парентеральное питание (в особенности – не содержащее жиров или не сбалансированное по содержанию углеводов и жиров) Смешанные нарушения (синдром избыточного бактериального обсеменения кишечника (на фоне дивертикулеза тонкой кишки и пр.)) Абеталипротеинемия Липодистрофия конечностей Болезнь Вильяма-Крисчена Болезнь Вильсона-Коновалова |
Первичный НАСГ, как правило, ассоциирован с эндогенными нарушениями липидного и углеводного обмена. Наиболее высок риск развития стеатоза печени у лиц с ожирением, инсулинонезависимым сахарным диабетом, гипертриглицеридемией.
Вторичный НАСГ индуцируется внешними воздействиями и развивается на фоне некоторых метаболических расстройств, приема ряда медикаментов, синдрома мальабсорбции. Отмечены случаи развития НАСГ на фоне недостаточности альфа-1-антитрипсина.
Примерно у 42% пациентов не удается выявить факторов риска развития заболевания. Исследуется роль наследственной предрасположенности. Среди пациентов с НАСГ чаще встречаются гетерозиготы по C282Y.
Патогенез. Патогенез стеатоза печени и НАСГ плохо изучен. Принято считать, что стеатоз печени является ступенью, предшествующей развитию стеатогепатита. Ряд исследователей выражает сомнение, что избыточное накопление липидов как таковое может быть причиной вторичного воспаления, поскольку выраженному стеатозу печени не всегда сопутствуют явления гепатита.
На рис. 7.1 и 7.2 схематично представлена роль печени в липидном обмене.
Рис. 7.1. Участие печени в жировом обмене
Рис. 7.2. Основные этапы метаболизма липидов в гепатоците
Избыточное накопление жира в ткани печени (в гепатоцитах и звездчатых клетках) может быть следствием:
- повышения поступления свободных жирных кислот (СЖК) в печень;
- снижения скорости β-окисления СЖК в митохондриях печени;
- повышения синтеза жирных кислот в митохондриях печени;
- снижения синтеза или секреции липопротеинов очень низкой плотности (ЛПОНП) и экспорта триглицеридов в составе ЛПОНП.
Предполагают, что, независимо от причин развития стеатоза, в основе воспалительно-некротических изменений в печени лежат универсальные механизмы. Будучи высокореактогенными соединениями, СЖК служат субстратом перекисного окисления липидов (ПОЛ). ПОЛ сопровождается повреждением митохондрий, лизосом, клеточных мембран. Продукты ПОЛ стимулируют коллагенообразование, образование телец Мэллори (агрегатов мономеров цитокератина).
Существует противоположная гипотеза, согласно которой воспалительные изменения, индуцируемые неизвестными стимулами, вызывают дисфункцию гепатоцитов с развитием жировой дистрофии.
При НАСГ наблюдается повышенная активность цитохрома P450 2E1 в печени, что сопровождается образованием активных радикалов кислорода и усилением реакций ПОЛ.
Предполагается, что для инициации стеатонекроза необходимо определенное воздействие, приводящее к формированию активных форм кислорода в митохондриях.
Первичный НАСГ. У пациентов с избыточной массой тела имеются более выраженные запасы СЖК в организме, и нередко – повышенное содержание СЖК в плазме крови. Кроме того, для этой категории больных достаточно характерна пониженная чувствительность периферических рецепторов к инсулину. Уровень инсулина крови нередко повышен. Инсулин активизирует синтез СЖК и триглицеридов (ТГ), снижает скорость бета-окисления СЖК в печени и секрецию липидов в кровоток. Таким образом, при синдроме резистентности к инсулину содержание жира в органе может возрастать.
Вторичный НАСГ. Механизм развития стеатогепатита как осложнения длительного тотального парентерального питания остается неизвестным. Возможно, он носит мультифакторный характер (табл. 7.2).
Таблица 7.2. Возможные механизмы развития стеатоза печени и стеатогепатита на фоне длительного тотального парентерального питания
| Чрезмерно высокая скорость инфузии растворов глюкозы (при превышении максимальной скорости утилизации глюкозы (4-5 г/кг) происходит синтез жиров). Избыточное введение липидных эмульсий (фагоцитоз липидных капель в печени). Питание, несбалансированное по аминокислотам, жирам и углеводам (приводит к возрастанию внутрипеченочного синтеза липидов). Дефицит поступления карнитина, холина, эссенциальных жирных кислот, глутамина. Воздействие токсичных метаболитов аминокислот и желчных кислот. Отрицательное влияние дисбаланса желудочно-кишечных гормонов. |
При синдроме мальабсорбции патогенетическое значение имеют дефицит поступления пищевых факторов (метионина, холина, необходимых для синтеза лецитина, обеспечивающего тонкое диспергирование липидов в клетке), а также быстрое похудание (повышенная мобилизация СЖК из жировых депо).
Исследованы некоторые механизмы развития вторичного лекарственного НАСГ.
В качестве примеров можно привести следующие.
В метаболизме аспирина и вальпроата натрия участвует коэнзим А – катализатор бета-окисления СЖК. При применении данных препаратов возможно развитие “перераспределительного дефицита” коэнзима А.
Тетрациклин, помимо подавляющего влияния на бета-окисление СЖК, нарушает секрецию ТГ гепатоцитами.
Амиодарон не только угнетает бета-окисление в митохондриях (приводит к накоплению субстратов ПОЛ), но и нарушает процесс переноса электронов в дыхательной цепи, способствуя формированию активных форм кислорода. Поэтому гепатотоксичное влияние амиодарона обычно не ограничивается стеатозом, и выражается в развитии НАСГ. Предполагается также, что амиодарон (его метаболиты?) и триметоприм/сульфаметоксазол подавляют лизосомальный катаболизм фосфолипидов, что приводит к развитию фосфолипидоза.
Эстрогены вызывают ультраструктурные изменения митохондрий, с подавлением процессов бета-окисления.
Интерферон – альфа блокирует транскрипцию митохондриальной ДНК.
Генетическая предрасположенность к развитию НАСГ также связана с накоплением потенциально токсичных СЖК в цитоплазме в результате дефектов бета-окисления, обусловленного нарушением захвата карнитина гепатоцитом, “челночного механизма” переноса жирных кислот в митохондрии (протекающего с участием ряда ферментов и карнитина),дисфункцией какого-либо звена мультиферментного комплекса бета-окисления. Изменения структуры митохондриальной ДНК сопровождаются угнетением системы окислительного фосфорилирования и восстановления необходимых для бета-окисления NADH и FADH2. В этих случаях развиваются, как правило, полиорганные расстройства.
Врожденные нарушения синтеза мочевины сопровождаются накоплением в печени аммиака, угнетающего бета-окисление жирных кислот.
Существуют патогенетические параллели с морфологическими особенностями стеатоза печени (табл. 7.3).
Клинические проявления. Большинство пациентов, страдающих стеатозом печени и НАСГ (65%-80%), – женщины, и большинство из них имеет избыточную массу тела, на 10-40% превышающую идеальную. Инсулин-независимый сахарный диабет обнаруживается у 25% – 75% пациентов.
Средний возраст больных на момент диагностики НАСГ составляет 50 лет.
У большинства пациентов (48-100%) симптомы, характерные для заболеваний печени, отсутствуют. У меньшей части отмечаются неопределенный дискомфорт в животе или тяжесть, ноющие боли в верхнем правом квадранте живота, выражен астенический синдром. При мелкокапельном стеатозе возможно развитие эпизодов геморрагий, а также обморока, гипотензии, шока (вероятно, опосредованы влиянием высвобождающегося при воспалении туморнекротизирующего фактора).
При осмотре у 75% больных обнаруживается гепатомегалия. Увеличение селезенки имеет место примерно в 25% случаев. Желтуха, асцит, “печеночные знаки” выявляются редко.
Индекс массы тела выступает как единственный независимый фактор для оценки степени жировой инфильтрации печени.
Стеатогепатит
Стеатогепатит — это воспаление печеночной паренхимы, усугубившее жировую трансформацию печени. Заболевание длительное время протекает бессимптомно. Может проявляться абдоминальным дискомфортом, болями в правом подреберье, диспепсией, гепатомегалией, астеническим синдромом. Диагностируется с помощью биохимического анализа крови, УЗИ, статической сцинтиграфии, фибросканирования печени, гистологии биоптата. Для лечения применяют гепатопротекторы, бигуаниды, инсулиновые сенситайзеры, анорексигенные препараты, статины, фибраты. Возможно проведение гастропластики для коррекции веса. При тяжелой печеночной недостаточности необходима трансплантация органа.
МКБ-10

Общие сведения
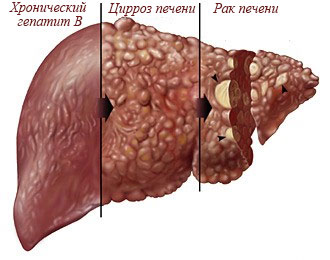
Стеатогепатит — частое неинфекционное воспалительное заболевание печени, занимающее 3-4 место в структуре хронических прогрессирующих поражений органа. Распространенность неалкогольных форм болезни в популяции достигает 11-25%. У пациентов, которые страдают ожирением, патология встречается в 7 раз чаще, чем при нормальном весе. Алкогольный стеатогепатит диагностируется у 20-30% больных хроническим алкоголизмом. Патология встречается во всех возрастных группах, однако преимущественно выявляется после 45-50 лет. Актуальность своевременной диагностики стеатогепатита связана с высокой вероятностью цирроза печени, который при отсутствии адекватной терапии развивается у 45-55% больных.

Причины стеатогепатита
Возникновение воспалительного процесса на фоне жирового перерождения печеночной ткани (стеатоза) имеет полиэтиологическое происхождение. У большинства пациентов сочетается несколько эндогенных и экзогенных провоцирующих факторов, при этом не исключена роль генетической детерминированности (наследуемой мутации гена C282Y). По мнению специалистов в сфере гастроэнтерологии и гепатологии, к развитию стеатогепатита приводят:
- Злоупотребление алкоголем. Алкогольная зависимость разной степени выявляется у 46-65% больных. Поражение печени при алкоголизме связано с ведущей ролью органа в метаболизме этанола, 90-98% которого окисляется в гепатоцитах.
- Нарушения углеводного и липидного обмена. До 76% больных с клиникой стеатогепатита страдают ожирением, 72% — гипертриглицеридемией, 44% — сахарным диабетом 2 типа. Провоцирующим фактором также является инсулинорезистентность.
- Гепатотропные яды. Развитию заболевания способствует прием НПВС, кортикостероидов и эстрогенов. Токсическое воздействие на гепатоциты оказывают производственные яды (хлорированные углеводороды, фосфор, соли бария), грибные токсины.
- Пищевые факторы. Риск возникновения стеатогепатита повышается при голодании, белковой недостаточности (квашиоркоре), дефиците цинка в продуктах. Воспалительно-жировое повреждение печени отмечается при длительном парентеральном питании.
- Синдром мальабсорбции-мальдигестии. Метаболизм гепатоцитов нарушается у пациентов, страдающих панкреатитом, целиакией и энтероколитами. Заболевание ассоциировано с операциями на органах ЖКТ — резекцией кишечника, наложением кишечного анастомоза.
- Врожденные метаболические нарушения. Провоцирующими факторами являются а-бета-липопротеинемия, дефицит арильной дегидрогеназы. В группу рисках входят пациенты с болезнью Тея-Сакса, синдромом Вильсона-Коновалова, другими болезнями накопления.
- Инфекционные заболевания. Развитием стеатогепатита осложняется вирусный гепатит С, фульминантный гепатит D. Токсическое повреждение гепатоцитов с последующим стеатозом и воспалением наблюдается при тяжелых бактериальных эндотоксемиях.
- Осложнения беременности. Заболевание может стать исходом острой жировой дистрофии печени у беременных, тяжелой эклампсии. У части пациенток воспалительно-жировая трансформация паренхимы органа начинается после HELPP-синдрома.
Патогенез
Развитие стеатогепатита происходит в два этапа. Сначала в цитоплазме гепатоцитов и звездчатых печеночных клеток накапливаются липиды. Этому способствует избыточное поступление в клетки свободных жирных кислот, низкая скорость их β-окисления, усиленный митохондриальный синтез жирных кислот, недостаточная продукция и выделение липопротеидов очень низкой плотности, в составе которых из паренхимы выводятся триглицериды. Накапливающиеся свободные жирные кислоты, являющиеся высокореактивными соединениями, вызывают дисфункцию печеночных клеток, стимулируют процессы перекисного окисления липидов.
Оксидативный стресс сопровождается повреждением клеточных органелл (лизосом, митохондрий), разрушением гепатоцеллюлярных мембран, выделением большого количества цитокинов, развитием воспалительного процесса. Продукты перекисного окисления ускоряют пролиферацию липоцитов, активируют коллагенообразование с формированием плотной соединительной ткани, агрегацию мономеров цитокератина. Исходом патоморфологических изменений становится фиброз, цирроз, печеночно-клеточная недостаточность, у части пациентов на фоне сопутствующих неопластических процессов возникает гепатоцеллюлярная карцинома.
Классификация
Систематизация клинических форм стеатогепатита проводится на основании этиологического фактора, спровоцировавшего заболевание. Для более точного прогнозирования исхода учитывается морфологическая форма стеатоза, осложнившегося воспалением (крупнокапельный или мелкокапельный жировой гепатоз). Различают следующие варианты болезни:
- Алкогольный стеатогепатит. Наиболее распространенная форма патологии, вызванная злоупотреблением спиртными напитками. Встречается преимущественно у мужчин.
- Метаболический стеатогепатит. Вариант воспаления, возникший на фоне ожирения, сахарного диабета и других нарушений обмена. В три раза чаще выявляется у женщин.
- Лекарственный стеатогепатит. Ятрогенное повреждение печеночных клеток, спровоцированное приемом гепатотоксических препаратов. Обычно осложняет длительную фармакотерапию.
- Комбинированный стеатогепатит. Развивается при сочетании нескольких факторов. Так, при наличии у пациента ожирения и алкогольной зависимости риск заболевания достигает 80-90%.
Симптомы стеатогепатита
В большинстве случаев наблюдается длительное бессимптомное течение. У некоторых пациентов о наличии стеатогепатита свидетельствуют умеренные тянущие боли в области правого подреберья, дискомфорт после еды, тошнота, изредка – рвота. В 75% случаев увеличивается печень. Со временем нарушается общее состояние: появляется слабость, снижается трудоспособность, отмечается эмоциональная лабильность, бледность кожных покровов и слизистых оболочек. При возникновении некровоспалительных процессов на фоне мелкокапельного стеатоза возможны эпизоды геморрагий, обмороки, гипотензивные состояния. Для тяжелого варианта стеатогепатита характерно повышенное давление в воротной вене, что клинически проявляется увеличением селезенки, расширением поверхностных вен вокруг пупка, отеками нижних конечностей, увеличением размеров живота вследствие скопления жидкости. Крайне редко развивается паренхиматозная желтуха.
Осложнения
Длительно протекающие воспалительные и дистрофические процессы в печени приводят к замещению паренхимы органа соединительной тканью с развитием фиброза. Без лечения стеатогепатит может осложняться печеночной недостаточностью с желтухой, отеками, геморрагическим диатезом, нарушениями водно-электролитного баланса. Вследствие накопления в организме продуктов азотистого обмена, которые оказывают токсическое влияние на нервную систему, возникает энцефалопатия, печеночная кома. Декомпенсация печеночной функции наступает в 1-2% случаев. У 10% пациентов со стеатогепатитом, сопровождающимся декомпенсированным циррозом, формируется гепатоцеллюлярная карцинома.
Диагностика
Постановка диагноза может быть затруднена, что обусловлено длительным латентным течением болезни. Зачастую стеатогепатит становится случайной находкой при инструментальном обследовании пациента по поводу других заболеваний. Подозревать воспалительно-жировое поражение печени необходимо при повышении печеночных проб у больных с алкогольной зависимостью, гиперлипидемией, сахарным диабетом. Наиболее информативны в диагностическом плане:
- Лабораторные исследования. Биохимический анализ крови выявляет увеличение концентрации аминотрансфераз при соотношении АСТ/АЛТ менее 1, гипербилирубинемию, повышение уровня щелочной фосфатазы, холестерина, триглицеридов. Иногда при стеатогепатите наблюдается повышенная концентрация сывороточного ферритина.
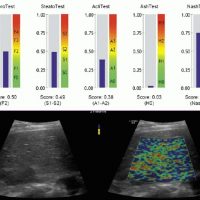
- УЗИ печени. При ультразвуковом исследовании печени визуализируется гиперэхогенность и неоднородность печеночной паренхимы, что указывает на жировую инфильтрацию гепатоцитов. О развитии фиброзного процесса свидетельствует изменение внутренней структуры органа. При недостаточной информативности рекомендовано проведение КТ.
- Статическая сцинтиграфия печени. У больных со стеатогепатитом по распределению радиоизотопного индикатора удается точно оценить топографические особенности, размеры и форму органа. Характерным признаком заболевания является наличие участков патологического разрастания соединительной ткани в паренхиме.
- Фиброэластометрия печени. При помощи современного неинвазивного исследования можно получить сведения о наличии фиброзных изменений на ранних стадиях стеатогепатита и оценить степень фиброза по шкале Метавир. Метод фиброэластометрии является альтернативой биопсии, которая противопоказана пациентам с геморрагическим диатезом.
- Гистологический анализ. Взятие биоптатов печеночной паренхимы для исследования показано при тяжелой степени фиброза, установленной по результатам других методов обследования. Признаками стеатогепатита являются определение в материале жировой дистрофии гепатоцитов, воспалительных инфильтратов, соединительнотканных тяжей.

В общем анализе крови возможен незначительный лейкоцитоз, снижение количества тромбоцитов. Для исключения инфекционной природы болезни проводят серологические реакции на антитела к вирусным гепатитам. Чтобы выявить незначительный стеатоз (с поражением до 5-10% печеночных клеток), используют МРТ. Дифференциальная диагностика стеатогепатита проводится с хроническими вирусными гепатитами В и С, аутоиммунным гепатитом, первичным склерозирующим холангитом, идиопатическим гемохроматозом, синдромом Рея. Кроме осмотра гастроэнтеролога и гепатолога пациенту могут быть рекомендованы консультации инфекциониста, гематолога, онколога.
Лечение стеатогепатита
Терапевтическая тактика направлена на коррекцию печеночной дисфункции и минимизацию повреждающего эффекта факторов, которые способствовали возникновению стеатогепатита. Рекомендуется полный отказ от употребления спиртных напитков, отмена потенциально гепатотоксических препаратов, уменьшение веса на 5-10% за полгода. Для постепенного медленного снижения массы тела назначается низкокалорийная диета в сочетании с дозированными физическими нагрузками. Схема медикаментозной терапии включает:
- Гепатопротекторы. Наиболее выраженными антиоксидантными и мембраностабилизирующими свойствами обладают эссенциальные фосфолипиды, аминокислоты, урсодезоксихолевая кислота. Некоторые средства тормозят трансформацию липодепонирующих печеночных клеток в фибробласты и активируют коллагеназу.
- Бигуаниды. Применяются при наличии сахарного диабета II типа. Угнетают глюконеогенез и продукцию липидов гепатоцитами, нормализуют окислительные процессы и активность печеночных трансаминаз. Снижают уровень триглицеридов и холестерина. Обладают умеренным аноректическим эффектом.
- Инсулиновые сенситайзеры. За счет индукции пероксисомальных ферментов тиазолидиндионы и глитазоны 2-го поколения угнетают образование жирных кислот в гепатоцитах, снижают концентрацию триглицеридов. При их применении уменьшается стеатоз и выраженность некровоспалительных изменений печеночной паренхимы.
Патогенетически оправданным является назначение анорексигенных средств, подавляющих аппетит, статинов и фибратов, снижающих уровень холестерина и триглицеридов. При достоверно доказанном избыточном бактериальном росте показаны антибиотики рифампицинового и нитроимидазольного ряда в комбинации с пребиотиками, уменьшающими эндотоксемию. Для коррекции тяжелого ожирения проводится гастропластика. При прогрессирующей печеночной недостаточности рекомендована ортотопическая трансплантация печени, однако при сохранении провоцирующих факторов возможен рецидив стеатогепатита в трансплантате.
Прогноз и профилактика
Исход стеатогепатита зависит от степени фиброзных изменений в печени, наличия у пациента сопутствующих заболеваний других органов и систем. Спонтанное улучшение отмечается у 3% больных. Более благоприятно развитие заболевания на фоне крупнокапельного жирового гепатоза. Прогноз является серьезным при стремительном прогрессировании фиброза с переходом в цирроз, что наблюдается в 20% случаев. Специфическая профилактика стеатогепатита не разработана. Для предупреждения заболевания рекомендовано придерживаться низкокалорийной диеты со сниженным содержанием животных жиров, выполнять посильные физические упражнения, нормализовать массу тела, отказаться от употребления алкоголя. Необходимо динамическое наблюдение за пациентами из групп риска.
2. Стеатоз печени и стеатогепатит — неизбежность смешанного генеза / Степанов Ю.М. // Гастроэнтерология – 2014 – №4.
3. Многоликий стеатогепатит / Буеверов А.О. // Клинические перспективы в гастроэнтерологии, гепатологии. — 2012 — № 3.
4. Гастроэнтерология и гепатология: диагностика и лечение / под ред. Ка¬линина А.В. и Хазанова А.И. — 2007.
Что такое стеатоз печени
и как с ним бороться
Стеатоз — это первая стадия жировой болезни печени. Дело в том, что печень не только очищает кровь, но и участвует в процессах обмена веществ. При нарушении метаболизма жиры накапливаются в клетках печени (гепатоцитах), что может привести к их гибели 1 . Рассказываем, как развивается стеатоз и какие есть возможности лечения.
Виды стеатоза
Стеатоз бывает двух видов: алкогольный и неалкогольный. До 1980-х годов специалисты считали, что к стеатозу приводит только хронический алкоголизм. Так появился диагноз «алкогольная болезнь печени» (АБП). Стеатоз крайне распространен в России и встречается у 90 % алкоголиков 2 . Позже крупные жировые капли в гепатоцитах обнаружили у пациентов с сахарным диабетом и ожирением. Так появилось понятие неалкогольного стеатоза, или неалкогольной жировой болезни печени (НАЖБП), который выявлен у каждого третьего россиянина 3 .
Развитие стеатоза
Основной фактор риска развития алкогольной болезни печени — хроническое злоупотребление алкоголем.
В случае НАЖБП выделяют намного больше факторов риска 2 :
Избыточная масса тела.
Нарушение обмена липидов, которое вызывает перекисное окисление липидов и впоследствии развитие оксидативного стресса.
Нечувствительность к инсулину (инсулинорезистентность) и сахарный диабет 2 типа; нарушения всасывания (мальабсорбция); заболевания желудочно-кишечного тракта.
Слишком быстрое снижение веса и голодание.
Прием некоторых лекарств, которые могут оказывать токсическое действие на печень: глюкокортикостероиды, нестероидные противовоспалительные средства, эстрогены, антибиотики и др.
Накопление в печени меди, железа вследствие различных заболеваний обмена веществ.
Диагностика
Стеатоз — начальная стадия жировой болезни печени, и часто она протекает незаметно 3 . Симптомы неспецифичны: пациенты жалуются на слабость, повышенную утомляемость, тяжесть, дискомфорт или боли в правом подреберье без четкой связи с приемом пищи 3,5 .
НАЖБП обычно сопровождается:

Повышением уровня печеночных ферментов (трансаминаз) не более, чем в четыре-пять раз от нормы. Однако у 80 % пациентов с НАЖБП повышение активности ферментов печени отсутствует) 6 .

Повышением уровня аланинаминотрансферазы (АЛТ) в сравнении с уровнем аспарагинаминотрансферазы (АСТ) 5 .


УЗИ-признаками стеатоза считают неоднородность структуры тканей печени, нечеткость сосудистого рисунка, затухание сигнала и повышенную эхогенность («яркая белая печень») 5 . При этом УЗИ позволяет обнаружить жировые скопления, только когда их уже больше 30 % от массы органа 7 .
Самый достоверный метод диагностики жирового поражения печени — биопсия (анализ печеночной ткани под микроскопом). Однако это дорогостоящая инвазивная процедура, поэтому ее проводят, когда другими способами подтвердить диагноз невозможно 3 . Также врачи проводят исследования, чтобы исключить другие причины поражения печени, например вирусные.
Лечение НАЖБП
Лекарства могут помочь при заболевании печени, но также очень важно соблюдать рекомендации врача по изменению образа жизни.
- Займитесь спортом. Звучит страшно, но можно начать с ежедневной быстрой ходьбы в течение 30–40 минут. Затем постепенно добавляйте аэробные (танцы, бег), а позже и силовые упражнения для укрепления мышц. Уменьшение веса хотя бы на три-пять процентов уже позволяет уменьшить выраженность стеатоза 3,5 . Только следите, чтобы масса тела не снижалась слишком стремительно; достаточно худеть на 0,5–1 килограмм в неделю 3 .
- Скорректируйте питание. Откажитесь от сладкой, жирной, жареной пищи и выпечки. Лучше всего придерживаться принципов средиземноморской диеты. Добавьте в рацион продукты с повышенным содержанием растительной клетчатки, свежие овощи и фрукты (с учетом их калорийности), сделайте упор на растительные жиры и белки (орехи, бобовые, злаки), рыбу и морепродукты 3,5 .
- Откажитесь от курения, алкоголя, сладких газированных напитков 3,5 . Медикаментозная терапия включает прием гепатопротекторов на основе эссенциальных фосфолипидов (ЭФЛ). Они встраиваются в мембраны клеток печени, восстанавливают их и защищают от повреждающих воздействий 8 . Кроме того, ЭФЛ участвуют в процессах нормализации обмена веществ и помогают замедлить прогрессирование болезни 8 .



И снижение веса, и правильное питание, и лекарства могут помочь при стеатозе. Но помните, что самое важное при заболевании — его своевременное выявление. Внимательно следите за своим здоровьем и не забывайте регулярно обследоваться.
Мужчины и женщины, ежедневно употребляющие более 40 и 20 граммов этанола соответственно, рискуют развитием алкогольной жировой болезни печени
Хронический вирусный гепатит — инфекционное заболевание, которое может быть вызвано рядом особых вирусов. Подробнее о диагнозе читайте в нашем материале
Фосфолипиды являются «кирпичиками», из которых состоят клетки печени. Однако под воздействием негативных факторов или на фоне заболеваний печени фосфолипидный баланс может быть нарушен.


MAT-RU-2104893-1.0-12/2021. *Согласно данным ООО Николас Холл Европа за 2020 год в 63 странах, полный текст подтверждающего письма можно прочитать на официальном сайте Эссенциале ® Форте Н. https://essentiale.ru/products/numberone
MAT-RU-2104893-1.0-12/2021. *Согласно данным ООО Николас Холл Европа за 2020 год в 63 странах, полный текст подтверждающего письма можно прочитать на официальном сайте Эссенциале ® Форте Н. https://essentiale.ru/products/numberone
1. Клинические рекомендации EASL–EASD–EASO по диагностике и лечению неалкогольной жировой болезни печени. Journal of Hepatology 2016 том 64 | 1388–1402
2. Scaglioni F. et al. Ash and nash //Digestive Diseases. – 2011. – Т. 29. – №. 2. – С. 202-210.
3. Ивашкин В. Т. и др. Клинические рекомендации по диагностике и лечению неалкогольной жировой болезни печени Российского общества по изучению печени и Российской гастроэнтерологической ассоциации //Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2016. – Т. 26. – No. 2. – С. 24-42.
4. Махов В., Гапеева М. Жировая болезнь печени: клиническое значение //Врач. – 2011. – №. 10. – С. 14-18.
5. Лазебник Л. Б. и др. Неалкогольная жировая болезнь печени: клиника, диагностика, лечение (рекомендации для терапевтов, 2-я версия) //Экспериментальная и клиническая гастроэнтерология. – 2017. – №. 2 (138).
6. Kotronen A., Yki-Järvinen H. Fatty liver: a novel component of the metabolic syndrome //Arteriosclerosis, thrombosis, and vascular biology. – 2008. – Т. 28. – №. 1. – С. 27-38.
7. Широкова Е. Н. Самая частая патология печени в практике врача-интерниста //Гастроэнтерология. Приложение к журналу Consilium Medicum. – 2013. – №. 2. – С. 20-23.
8. Gundermann K. J. et al. Essential phospholipids in fatty liver: a scientific update //Clinical and experimental gastroenterology. – 2016. – Т. 9. – С. 105.
essentiale.ru © 2014—2022
Рег. уд. П N011496/01
ООО “Опелла Хелскеа”, группа компаний Санофи
Адрес: 125009, Москва, ул. Тверская, 22. www.sanofi.ru
Все права защищены. Сайт предназначен только для посетителей старше 18 лет из Российской Федерации
Дата последнего обновления информации: 04.02.2022
Мы собираем и обрабатываем пользовательские данные, в том числе файлы cookies для оптимизации сайта, подбора для Вас релевантного контента и рекламы. Нажав «Принять» или оставаясь на сайте, Вы разрешаете их использование.

Вы переходите на внешний ресурс, предоставляемый в информационных целях, не принадлежащий ООО «Опелла Хелскеа». ООО «Опелла Хелскеа» не несет ответственности за информацию, размещенную на внешних ресурсах и не осуществляет проверку размещенной на них информации. Данная ссылка не является единственной, содержащей информацию о ценах. Вы можете найти другие ссылки в сети Интернет.
Данный сайт создан при поддержке ООО «Опелла Хелскеа», группа компаний Санофи (ул. Тверская 22, 125009 Москва, Россия, тел./факс: +7 495 721 14 00).
При возникновении вопросов по применению препаратов Санофи, вопросов по качеству, подозрений на подделку, данных по фармакобезопасности (например, нежелательные явления, отсутствие терапевтического эффекта, применение во время беременности, применение не по инструкции и др.), Вы можете связаться с нами по телефону +7 495 721 14 00. Санофи не консультирует по наличию препаратов в аптеках. По вопросам, связанным с состоянием Вашего здоровья, или назначению лекарственных препаратов Cанофи, Вам следует проконсультироваться с лечащим врачом.
Вы покидаете сайт АО «Санофи Россия» и переходите по ссылке, предоставляемой в информационных целях. АО «Санофи Россия» не несет ответственности за информацию, размещенную на внешних ресурсах и не осуществляет проверку размещенной на них информации. Данная ссылка не является единственной, содержащей информацию о ценах. Вы можете найти другие ссылки в сети Интернет.
Препарат при стеатозе печени
Стеатоз печени является нередкой находкой при рутинном обследовании. Являясь первой стадией наиболее распространенного заболевания печени – неалкогольной жировой болезни печени, чаще всего обнаруживается в виде повышения эхогенности и неоднородности органа при ультразвуковом исследовании (УЗИ). Это связано с тем, что возможные клинические проявления стеатоза крайне скудны: как правило, бессимптомное течение или невыраженные симптомы в виде тяжести или дискомфорта в области печени и отсутствие каких-либо значимых изменений в анализах или незначительное повышение уровня печеночных ферментов – аланинаминотрансферазы и аспартатаминотрансферазы.
Во многом из-за этого данное состояние не удостаивается должного внимания ни со стороны врачей, ни со стороны пациентов. А это не совсем обосновано.
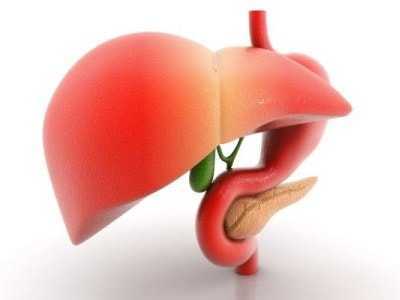
Необходимо признать, что стеатоз печени сам по себе не представляет опасности ни для здоровья, ни для жизни пациента. При этом заболевании происходит накопление избытка жира в клетках печени, что, по сути, является защитной реакцией органа. Подобное состояние без значительной динамики может существовать достаточно длительное время. Но проблема имеет и оборотную – негативную сторону, а если быть точнее, даже две.
Почему стеатоз требует внимания?
Во-первых, как уже отмечалось, стеатоз – только первая стадия заболевания. Это говорит о том, что без адекватного и своевременного вмешательства процесс в любой момент может начать прогрессировать с развитием воспаления и фиброза. Финалом подобного хода событий может стать цирроз.
Во-вторых, развитие стеатоза напрямую связано с нарушением обмена жиров и углеводов. Эти же патологические процессы лежат в основе заболеваний сердечно-сосудистой системы. Тесная взаимосвязь этих болезней подтверждается данными официальной статистики. Так, при стеатозе печени распространенность сердечно-сосудистых заболеваний значительно выше. То есть, данное состояние является не просто первой стадией болезни печени, а независимым фактором риска и в рамках профилактики осложнений сердечно-сосудистых заболеваний требует внимания также как повышенное артериальное давление, повышенный уровень холестерина и сахара в крови.
Резюмируя все вышесказанное можно констатировать, что стеатоз требует внимания по двум основным причинам: для предотвращения прогрессирования патологии печени в фиброз, а также с целью профилактики сердечно-сосудистых заболеваний и их осложнений.
Лечение стеатоза печени
Немедикаментозное
Лечение стеатоза печени обычно ограничивается немедикаментозными подходами. Основными рекомендациями являются коррекция режима питания и двигательной активности. Назначается диета с пониженным содержанием калорий, животных жиров, легко усваиваемых углеводов. Предпочтение отдается дробному питанию небольшими порциями; основу рациона должны составлять овощи, фрукты, грубые пищевые волокна; допускается потребление нежирных сортов мяса и кисломолочных продуктов. Рекомендуется регулярная (не реже 3 раз в неделю) аэробная нагрузка умеренной интенсивности (бег, плавание, спортивные игры и другие).
Справедливо признать, что такой подход к лечению стеатоза во многих случаях оправдан. На фоне рационального питания и достаточной двигательной активности наблюдается не только снижение массы тела, но и нормализация состояния печени.
Медикаментозное
К сожалению, немедикаментозное лечение не всегда бывает достаточным. На фоне соблюдения рекомендаций положительная динамика может отсутствовать. Нельзя забывать и о том, что объективные и субъективные причины могут препятствовать соблюдению принципов правильного питания и регулярным занятиям спортом. В таком случае может быть показано медикаментозное лечение стеатоза.
Помните, что диагностировать заболевание и назначить соответствующее лечение может только врач!
Фосфоглив* – доказанный клинический эффект по доступной цене!
Давно известный и широко применяемый препарат Фосфоглив* продемонстрировал в клинических исследованиях положительное влияние на стеатоз и благоприятный профиль безопасности. Неоспоримым его преимуществом является возможность воздействия на следующие стадии болезни – воспаление и фиброз. Таким образом, Фосфоглив* обладает комплексным воздействием на патологический процесс при заболеваниях печени.
Помните, что поставить правильный диагноз и назначить соответствующее лечение может только врач!
Стеатоз печени и неалкогольный стеатогепатит
Стеатоз печени и неалкогольный стеатогепатит – это хронические заболевания, которые без своевременного лечения неизменно приводят к нарушению функции печени и циррозу.
Гастроэнтерология и гепатология в Ильинской больнице
Программа COVID-19 Assistance
Признаки наличия жировых отложений в ткани печени, выявленные по данным ультразвукового исследования, носят названия стеатоз или жировая дистрофия печени. О стеатогепатите говорят в том случае, если на фоне жировой дистрофии гепатоцитов наблюдается воспалительная инфильтрация (в крови может отмечаться увеличение уровня ферментов печени).
Стеатоз печени и неалкогольный стеатогепатит – это хронические заболевания, которые без своевременного лечения неизменно приводят к нарушению функции печени и циррозу. Наличие стеатоза во много раз утяжеляет течение поражения печени при вирусном гепатите и усложняет процесс лечения. Увеличение продолжительности жизни привело к тому, что в клинической практике все чаще стали встречаться пожилые пациенты с циррозом печени вследствие стеатоза.
Стеатозы и стеатогепатиты могут быть алкогольными и неалкогольными (НАСГ). Неалкогольный стеатогепатит – самая частая проблема, которая сегодня встречается у современного человека. Характерная картина неалкогольного стеатогепатита: небольшое повышение уровня печеночных ферментов, отсутствие вирусных гепатитов и аутоиммунного гепатита, отсутствие злоупотребления алкоголем и высокой лекарственной нагрузки, отсутствие целиакии (глютеновой энтеропатии). Заболевание тесно взаимосвязано с нарушением обмена веществ. Также возможно формирование болезни на фоне длительного приема различных медикаментов (глюкокортикостероидов, нестероидных противовоспалительных средств и др.). Кроме того, фоном развития НАСГ могут стать сахарный диабет и нарушение толерантности к глюкозе. Наличие у пациента стеатогепатита является фактором риска развития сердечно-сосудистых заболеваний. Болезнь напрямую коррелирует с развитием у пациента метаболического синдрома (ожирения). Поэтому основное направление в лечении неалкогольного стеатогепатита связано не с медикаментозной терапией, а с коррекцией образа жизни и исключением/ограничением факторов риска.
- Мультидисциплинарный подход
Гастроэнтерологи Ильинской больницы осуществляют диагностику и лечение стеатоза и стеатогепатита в сотрудничестве с мультидисциплинарной командой экспертов, в которую входят кардиологи, эндокринологи, лучевые диагносты, неврологи, хирурги и семейный врач пациента. Такой подход позволяет принимать ответственные и научно обоснованные решения в процессе обследования и лечения пациентов. Мы практикуем доказательную медицину, т.е. используем только те методы терапии и контроля, эффективность которых доказана международными клиническими исследованиями.
В распоряжении гастроэнтерологов Ильинской больницы имеются современные клинико-диагностическая, иммуногистохимическая и патоморфологическая лаборатории. Диагностика жировой дистрофии призвана не только оценить состояние печени, но и дифференцировать его с другими сходными по проявлениям заболеваниями. Пациенту проводят серологический анализ крови, который выявляет все формы вирусных гепатитов. Выполняются биохимический анализ крови и генетическое тестирование, которые позволяют оценить степень поражения ткани печени и дают возможность исключить наследственные формы поражения печени. Для оценки размеров печени и наличия жировых кист применяется ультразвуковое исследование на аппарате с высокой разрешающей способностью.
- Компьютерная и магниторезонансная томография
Томографические исследования позволяют выявить диффузные изменения печени по типу жировой дистрофии гепатоцитов. В Ильинской больнице функционируют два аппарата компьютерной томографии и магнитно-резонансный томограф мощностью 1,5 Тесла. Передовое высокотехнологичное оборудование крайне важно для диагностики заболеваний печени. Но еще важнее эксперт-радиолог, интерпретирующий полученные на этом оборудовании изображения и отвечающий на вопросы, поставленные ему врачом-клиницистом. Специалисты отделения Лучевой диагностики Ильинской больницы вовлечены в международный научно-образовательный процесс и обладают самыми актуальными, постоянно обновляемыми знаниями в своей области медицины. Наши радиологи тесно сотрудничают с клиницистами, предоставляют им точную интерпретацию изображений, а в сложных случаях участвуют в консилиумах вместе с хирургами, терапевтами и другими специалистами. Узнать больше.
В редких случаях, для получения клеточного или тканевого материала (образца ткани печени), необходимого для уточнения диагноза, в Ильинской больнице используются современные методы пункционной биопсии печени. Исследование позволяет дифференцировать стеатоз печени от ряда других болезней. Биопсия выполняется амбулаторно, с применением анестезии, и под контролем УЗИ. Если состояние пациента вызывает опасения или высок риск осложнений – биопсию проводят в условиях стационара.
Терапия стеатоза и стеатогепатита печени начинается с прекращения воздействия провоцирующего фактора (снижение массы тела, прекращение приема нежелательных медикаментов, компенсация сахарного диабета). Пациенты должны соблюдать специальную диету, которая призвана добиться постепенного снижения массы тела, и придерживаться дозированных физических нагрузок. В зависимости от стадии заболевания и вовлеченности в процесс других систем, пациенту назначается медикаментозная терапия, которая включает применение препаратов урсодезоксихолевой кислоты, коррекцию углеводного и жирового обмена.
Лечение тяжелых форм стеатогепатита требует госпитализации пациента. Все палаты стационара Ильинской больницы одно- или двухместные. Никаких препятствий для посещения пациента родственниками в Ильинской больнице нет, посещение – круглосуточное. Жизненно важные показатели пациента (пульс, давление, сатурация кислорода и др.) контролируются специальными мониторами и фиксируются электронной системой. Узнать больше.
Неалкогольная жировая болезнь печени (НАЖБП)
Термин «неалкогольная жировая болезнь печени» впервые сформулировал в 1980 году J.Ludwig et al., который изучал характер изменений в печени больных ожирением и сахарным диабетом 2 типа. У этих больных не было в анамнезе указаний на прием алкоголя в токсических для печени дозах и вирусных поражений печени, но при морфологическом исследовании были выявлены признаки патологического накопления жира внутри – и внеклеточно — в клетках печени (гепатоцитах).
Часто пациенты проходят ультразвуковое исследование органов брюшной полости и в заключении у них выявляются диффузные изменения печени, которые специалисты ультразвуковой диагностики называют или стеатоз, или жировая дистрофия печени, или гепатоз, но правильнее их называть неалкогольная жировая болезнь печени (НАЖБП). Так, что же все-таки это такое, и должны ли встревоженные пациенты идти к врачу?
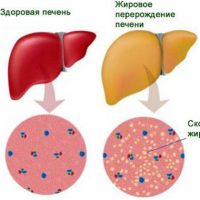
Следует отметить, что стеатоз (накопление жира) — это первый признак поражения печени, какая бы причина не была установлена в дальнейшем. Стеатоз является обратимым процессом. Поэтому пройти обследование у врача, установить причину, получить рекомендации и не допускать прогрессирования болезни печени (НАЖБП – НАСГ (неалкогольный стеатогепатит) — НАСГ с фиброзом – цирроз) необходимо.
В России впервые была проведена статистическая оценка распространенности НАЖБП в 2007 году и показала, что она составляет 26.1% населения.
Причины возникновения заболевания
Отличительной особенностью НАЖБП является то, что она встречается во всех возрастных группах, но наибольшему риску ее развития подвержены женщины в возрасте 40-60 лет. Сегодня имеются сведения, что и у детей в 3% случаев могут наблюдаться изменения печени, а у детей с ожирением до 50%.
НАЖБП может выступать:
- в качестве единственного проявления нарушений липидного (жирового) обмена,
- как многофакторное заболевание, развивающееся на фоне нарушений обменных процессов (повышения холестерина и триглицеридов, сахара, мочевой кислоты в крови),
- в ассоциации с ожирением, сахарным диабетом 2 типа, повышенным артериальным давлением, метаболическим синдромом, атеросклерозом.
На неё оказывают токсическое воздействие:
- факторы окружающей среды,
- прием лекарственных препаратов, определяя исход больше, чем исход заболевания самой печени,
- известны некоторые лекарственные средства, вызывающие жировую болезнь печени:
- бисептол,
- ибупрофен,
- индометацин,
- нифедипин,
- парацетамол,
- тетрациклин,
- эстрогены,
- рифампицин и др.
Среди экологических причин развития НАЖП является загрязнение воздуха – тяжелые металлы, диоксин, формальдегид, свинец, ртуть, мышьяк и др. Попадая в организм с воздухом и водой, они нарушают метаболизм клеток печени, все ее функции, способствуя развитию НАЖБП и желчнокаменной болезни.
В течение НАЖБП имеют большое значение состояние образование и выделение желчи печенью, т. к. с ней снижаются триглицериды из клеток печени. Причиной прогрессирования заболевания может быть состояние микрофлоры в кишечном тракте и возникновение эндотоксинов, которые нарушают кишечно-печеночную циркуляцию и нарушают, прежде всего, детоксикационную функцию печени и вызывают воспалительный процесс — неалкогольный стеатогепатит.
Клинические проявления НАЖБП
Неалкогольная жировая болезнь печени характеризуется бессимптомным течением, отсутствием жалоб со стороны печени у человека.
Выявление изменений печени обычно связано с обращениями пациентов за врачебной помощью по поводу других причин. Обычно – повышение сахара, артериальная гипертония, ожирение, проявления ишемической болезни и др. и реже — по поводу дискомфорта и тяжести в правом подреберье.
Могут наблюдаться диспепсические явления – отрыжка, тошнота, вздутие живота, неустойчивый стул и др.
Иногда наблюдаются неспецифические симптомы — повышенная утомляемость, слабость, ноющая боль в области правого подреберья без четкой связи с приемом пищи.
Хотя Неалкогольная жировая болезнь печени является обратимой болезнью, в отдельных случаях она может прогрессировать и перейти в стадию стеатогепатита (НАСГ) с фиброзом или без него. Появление этих симптомов или выявление заболевания печени по диспансеризации требует обследования пациента и назначения лечения.
НАЖБП является диагнозом исключения прежде всего злоупотребления алкоголем и вирусных гепатитов В, С, Д, ТТV. И хотя мы говорим о бессимптомном течении болезни, опыт показывает, что 30% пациентов имеют жалобы, около 50% — увеличение печени и некоторое ее уплотнение.
Неалкогольная жировая болезнь печени. Диагностика
Анамнез: исключить злоупотребление алкоголем, инфекционную природу поражения печени. Проанализировать образ жизни человека- переедание, несбалансированное питание, недостаток физической активности, экологические факторы, прием лекарств.
Лабораторные исследования
Печеночные пробы: АЛТ и АСТ, гамма-ГГТ, ЩФ, билирубин, холестерин и фракции, альбумин, протромбиновый индекс, сахар крови, мочевая кислота, уровень инсулина.
Диагностические критерии НАЖБП при ультразвуковом исследовании:
- размеры печени,
- повышение эхогенности и неоднородности эхо,
- структура печени,
- нечеткость сосудистого рисунка,
- затухание ультразвукового луча.
Наличие трех признаков ультразвукового исследования при отсутствии данных употребления алкогольных напитков и исключения других хронических заболеваний печени позволяет точно верифицировать НАЖБП.
Эластометрия
При прогрессировании НАЖБП важна информация о уровне фиброза (замещении клеток печени соединительной тканью), которую возможно получить при Эластометрии, которая неивазивным способом позволяет установить наличие или отсутствие фиброза в печени. Этот метод практически заменяет ранее проводившуюся биопсию печени.
Лечение НАЖБП
Лечение основывается на устранении причин и факторов риска возникновения заболевания и предупреждении прогрессирования процесса в печени, лечении заболеваний, вызывающих жировой гепатоз. Лечение включает в себя коррекцию образа жизни и использования фармакологических средств.
Питание и коррекция образа жизни

Пациентам, имеющим избыточную массу тела, необходимо снижение массы, путем соблюдения гипокалорийного питания в сочетании с физической активностью (утренняя гимнастика, ходьба, плавание, танцы и т. п.), которая увеличивает энергетические затраты и способствует уменьшению жировых отложений в клетках печени. Темп по снижению массы тела – 3-4 кг в месяц.
Рекомендуется снизить употребление углеводов, ограничить, но не исключать полностью животные и растительные жиры, потреблять достаточное количество овощей, фруктов для обогащения пищи витаминами и пищевыми волокнами, клетчаткой, липотропными веществами, содержащимися в твороге и кашах, бобовые, яйца, орехи и семена, морскую рыбу, сою и др. продукты.
Предупреждение! Если быстро снижать массу тела, то это приводит к ухудшению течения заболевания.
При начальных стадиях НАЖБП при нормальных показателях печеночных проб достаточно соблюдение ограничений в питании углеводов, жиров, отказ от алкоголя и консервированной пищи, некоторых медикаментов, контроль за массой тела, состоянием обмена углеводов, холестерина, мочевой кислоты. Обязательны физические нагрузки!
Медикаментозное лечение
Медикаментозное лечение назначается со стадии стеатогепатита (НАСГ), и применяются препараты различных фармакологических групп. Лечение осуществляется врачом с учетом индивидуального подбора препаратов, длительности и дозирования их. Наблюдение за такими больными производится 1 раз в 3-6 месяцев.
Липотропные препараты дополняют терапию, направленную на причины НАЖБП, за счет уменьшения жировой инфильтрации печени. Под влиянием этих препаратов усиливается внутриклеточное окисление жира и его транспорт из печени.
- Эссенциале (фосфолипид, ненасыщенные жирные кислоты, витамины В1, В2, В6, В12, РР,Е, пантотенат натрия). Внутрь по 2 капсуле препарата во время еды в течение 2-3 месяцев. Комбинированные гепатопротекторы, которые кроме эссенциальных фосфолипидов, содержат L-карнитин витамин Е, усиливающий действие фосфолипидов. Гепагард Актив по 1 капсуле 3 раза в день во время еды не менее 1 месяца.
- В последнее время высокую эффективность показали препараты урсодезоксихолевой кислоты (Урсофальк, Урсосан, Холудексан и др.).
- Адеметионин (Гептрал) для внутривенного, внутримышечного назначения и приема внутрь (по показаниям).
- Препараты расторопши (Карсил, Легалон) по 70 мг 2 раза в день до еды не менее 1 месяца.
- Липоевая кислота (Тиагамма) по 600 мг 1 раз в день перед завтраком в течение 1 месяца.
В течение года возможно провести 2-3 курса.
Назначение липотропных средств при жировой болезни печени, особенно препаратов эссенциальных фосфолипидов и содержащих желчные кислоты, может являться «терапией прикрытия» побочных эффектов коррекции метаболических нарушений в организме, а также токсического воздействия на печень лекарственных препаратов.
Неалкогольная жировая болезнь печени. Прогноз
Наблюдение за пациентами проводится разными специалистами в соответствии с имеющимися у человека болезнями (терапевт, кардиолог, эндокринолог, гастроэнтеролог) с обязательным контролем печеночных проб. Важной частью наблюдения являются лечебно-профилактические мероприятия тех заболеваний, которые вызывают НАЖБП – контроль питания, физических нагрузок, назначение курсов липотропных средств.
Прогноз заболевания зависит от своевременного устранения причинного фактора и лечения основных метаболических болезней.