Инструкция по применению ФУЦИС (FUSYS)
Код ATX: Противомикробные препараты для системного применения (J) > Противогрибковые препараты для системного применения (J02) > Противогрибковые препараты для системного применения (J02A) > Производные триазола (J02AC) > Fluconazole (J02AC01)
Форма выпуска, состав и упаковка
Таблетки белого цвета, круглые, со скошенными краями, с линией разлома на одной стороне.
| 1 таб. | |
| флуконазол | 100 мг |
Вспомогательные вещества: лактоза, целлюлоза микрокристаллическая, повидон К30, тальк, магния стеарат, натрия крахмала гликолат, натрия кроскармеллоза.
4 шт. – блистеры (1) – коробки картонные.
таб. 150 мг: 1 шт.
Рег. №: РК-ЛС-5-№ 009767 от 05.09.2011 – Действующее
Таблетки белого цвета, круглые, со скошенными краями, с линией разлома на одной стороне.
| 1 таб. | |
| флуконазол | 150 мг |
Вспомогательные вещества: лактоза, целлюлоза микрокристаллическая, повидон К30, тальк, магния стеарат, натрия крахмала гликолат, натрия кроскармеллоза.
1 шт. – блистеры (1) – коробки картонные.
таб. 200 мг: 4 шт.
Рег. №: РК-ЛС-5-№ 009768 от 05.09.2011 – Действующее
Таблетки белого цвета, круглые, со скошенными краями, с линией разлома на одной стороне.
| 1 таб. | |
| флуконазол | 200 мг |
Вспомогательные вещества: лактоза, целлюлоза микрокристаллическая, повидон К30, тальк, магния стеарат, натрия крахмала гликолат, натрия кроскармеллоза.
4 шт. – блистеры (1) – коробки картонные.
Описание лекарственного препарата ФУЦИС основано на официально утвержденной инструкции по применению препарата и сделано в 2007 году. Дата обновления: 05.07.2006 г.
Фармакологическое действие
Противогрибковый препарат класса триазольных соединений. Флуконазол оказывает выраженное противогрибковое действие, блокируя синтез грибковых стеролов. Оказывает специфическое действие на грибковые ферменты, зависящие от цитохрома Р 450 .
Активен в отношени Candida spp. (включая висцеральный кандидоз), Cryptococcus neoformans (включая внутричерепные инфекции), Microsporum spp., Trichophyton spp., возбудителей эндемических микозов (Blastomyces dermatitides, Coccidioides immitis /включая внутричерепные инфекции/, Нystoplasma capsulatum).
Фармакокинетика
После приема внутрь хорошо всасывается из ЖКТ. Общая биодоступность – более 90%. Прием пищи не влияет на всасывание флуконазола. C max в плазме крови достигается через 30-90 мин после приема внутрь.
Концентрация флуконазола в плазме крови прямо пропорциональна принятой дозе. Связывание с белками плазмы крови – 11-12%. При ежедневном приеме флуконазола 1 раз/сут в течение 4-5 сут C ss в плазме крови достигается у 90% пациентов. При приеме в 1-й день лечения ударной (2 раза/сут) дозы вышеуказанный эффект достигается со 2-го дня лечения.
Флуконазол хорошо проникает во все жидкие среды организма. Уровни флуконазола в слюне и мокроте аналогичны концентрациям в плазме. В спинномозговой жидкости концентрация флуконазола достигает 80% от уровня его концентрации в плазме крови. В эпидермисе, дерме, потовой жидкости достигаются концентрации, которые превышают сывороточные.
T 1/2 составляет 30 ч, что позволяет принимать препарат 1 раз/сут при проведении курса лечения флуконазолом и обеспечивает терапевтический эффект при вагинальном кандидозе после одноразового приема препарата.
80% флуконазола выводится с мочой в неизмененном виде. Клиренс флуконазола прямо пропорционален клиренсу креатинина.
Показания к применению
- криптококковый менингит;
- криптококковые инфекции другой локализации (легких, кожи);
- генерализованный кандидоз, включая кандидемию, диссеминированный кандидоз (брюшины, эндокарда, глаз, дыхательных и мочевых путей);
- кандидоз слизистых оболочек (кандидоз полости рта и глотки, пищевода, неинвазивные бронхолегочные инфекции, кандидурия, кожно-слизистый и хронический атрофический кандидоз слизистой оболочки полости рта, связанный с ношением зубных протезов);
- острый и рецидивирующий генитальный кандидоз (вагинальный кандидоз, кандидозный баланит);
- дерматомикозы (микозы ног, тела, паховой области);
- отрубевидный лишай;
- онихомикозы;
- глубокие эндемические микозы (кокцидиоидомикоз, паракокцидиоидомикоз, споротрихоз, гистоплазмоз);
- профилактика рецидивов генитального кандидоза (при частоте возникновения 3 раза в год и больше);
- профилактика микозов у пациентов со сниженным иммунитетом (у больных СПИД, а также во время лечения цитостатиками или проведения лучевой терапии)
Режим дозирования
Таблетки принимаются внутрь 1 раз/сут. Режим дозирования индивидуальный. Длительность лечения зависит от клинического и микологического эффектов.
Взрослым при кандидемии, диссеминированном кандидозе и других инвазивных кандидозных инфекциях доза составляет 400 мг в 1-й день, а затем по 200 мг/сут. В зависимости от выраженности клинического эффекта возможно увеличение дозы до 400 мг/сут.
При кандидозе слизистой оболочки полости рта и глотки назначают по 50-100 мг 1 раз/сут в течение 7-14 дней. У больных с выраженным угнетением иммунитета при необходимости возможно более длительное применение.
При атрофическом кандидозе слизистой оболочки полости рта, обусловленном ношением зубных протезов, препарат назначают по 50 мг 1 раз/сут в течение 14 дней совместно с местными антисептическими средствами для обработки протеза.
Для профилактики рецидивов кандидоза слизистой оболочки полости рта у больных СПИД после завершения курса первичной терапии Фуцис назначают в дозе 150 мг 1 раз в неделю.
При генитальном кандидозе препарат назначают однократно по 150 мг. Для снижения частоты рецидивов заболевания назначают по 150 мг 1 раз в месяц. Длительность терапии определяют индивидуально от 4 до 12 мес. В некоторых случаях частоту приемов увеличивают.
Для профилактики кандидоза рекомендованная доза составляет 50-400 мг 1 раз/сут в зависимости от степени риска развития грибковой инфекции. При наличии высокого риска генерализованной инфекции, например, у больных с предусмотренной выраженной или продолжительной нейтропенией, рекомендуемая доза составляет 400 мг 1 раз/сут. Фуцис назначают за несколько дней до предусмотренного появления нейтропении; после увеличения количества нейтрофильных гранулоцитов более 1000 в 1 мл лечение продолжается еще в течение 7 дней.
При криптококковом менингите и криптококковых инфекциях другой локализации в 1-й день назначают 400 мг, а затем продолжают лечение в дозе 200-400 мг 1 раз/сут. Длительность лечения криптококковых инфекций зависит от достижения клинического и микологического эффектов; при криптококковом менингите продолжительность лечения – не менее 6-8 недель.
Для профилактики рецидива криптококкового менингита у больных СПИД (после завершения курса первичного лечения) терапию Фуцисом в дозе более 200 мг/сут можно продолжать в течение длительного времени.
При инфекциях кожи, включая микозы ног, гладкой кожи, паховой области, и кандидозных инфекциях рекомендуемая доза составляет 150 мг 1 раз в неделю или 50 мг 1 раз/сут. Длительность терапии – 2-4 недели, однако при микозе ног может понадобиться более длительное лечение (до 6 недель).
При отрубевидном лишае рекомендуемая доза составляет 300 мг 1 раз в неделю в течение 2 недель; некоторым больным требуется третья доза 300 мг в неделю, в то время как в части случаев оказывается достаточным однократный прием препарата в дозе 300-400 мг. Альтернативной схемой лечения является применение препарата по 50 мг 1 раз/сут в течение 2-4 нед.
При онихомикозе рекомендуемая доза – 150 мг 1 раз в неделю. Лечение следует продолжать до полной замены поврежденного ногтя здоровым (до 12 мес).
При глубоком эндемическом микозе может понадобиться продолжительное (до 2 лет) применение препарата в дозе 200-400 мг/сут. Длительность терапии определяют индивидуально; она составляет 11-24 мес при кокцидиоидомикозе , 2-17 мес – при паракокцидиоидомикозе , 1-16 мес – при споротрихозе и 3-17 мес – при гистоплазмозе .
У пожилых пациентов при отсутствии признаков почечной недостаточности препарат используют в средней дозе.
Для больных с почечной недостаточностью (клиренс креатинина 11-50 мл/мин) начальная ударная доза составляет 50-400 мг. В последующем суточную дозу флуконазола снижают в 2 раза.
Больным, которые постоянно находятся на диализе, флуконазол назначают после каждого сеанса диализа.
Детям для лечения генерализованного кандидоза и криптококковой инфекции препарат назначают из расчета 6-12 мг/кг массы тела/сут в зависимости от состояния заболевания. Суточная доза для детей не должна превышать дозу для взрослых.
При кандидозе слизистых оболочек рекомендуемая доза составляет 3 мг/кг/сут. В 1-й день можно назначить ударную дозу 6 мг/кг для быстрого достижения стабильной равномерной концентрации.
Побочные действия
- головная боль, головокружение, судороги.
- боль в животе, диарея, метеоризм, тошнота, рвота, гепатотоксическое действие (повышение уровня щелочной фосфатазы, билирубина, аминотрансфераз, развитие гепатита).
- нейтропения, агранулоцитоз, изменение количества тромбоцитов.
- эксфолиативные кожные реакции, кожная сыпь, зуд, отечность лица, анафилактические реакции.
Прочие: повышение уровня холестерина, триглицеридов, калия в крови, изменение вкусовых ощущений
Противопоказания к применению
- одновременный прием терфенадина и флуконазола в дозе 400 мг/сут или более;
- печеночная недостаточность;
- беременность;
- период лактации (грудное вскармливание);
- детский возраст до 7 лет;
- повышенная чувствительность к флуконазолу и азольным соединениям.
Применение при беременности и кормлении грудью
Следует избегать применения флуконазола при беременности, за исключением случаев тяжелых и потенциально угрожающих жизни грибковых инфекций, когда ожидаемая польза лечения для матери превышает возможный риск для плода.
Применение Фуциса в период лактации (грудного вскармливания) не рекомендуется.
Применение при нарушениях функции печени
Запрещено применение препарата при печеночной недостаточности.
При нарушении показателей функции печени пациент должен находиться под наблюдением врача. При появлении клинических признаков поражения печени, которые могут быть связаны с флуконазолом, препарат следует отменить.
Применение при нарушениях функции почек
Особые указания
При нарушении показателей функции печени пациент должен находиться под наблюдением врача. При появлении клинических признаков поражения печени, которые могут быть связаны с флуконазолом, препарат следует отменить.
Больные СПИД более склонны к развитию тяжелых кожных реакций при применении многих препаратов. При появлении у больного, получающего лечение по поводу дерматомикозов, кожных аллергических реакций, которые можно связать с флуконазолом, препарат следует отменить. При появлении сыпи у больных с инвазивными/системными грибковыми инфекциями их следует тщательно наблюдать и отменить флуконазол при появлении полиморфной эритемы.
Учитывая возникновение выраженной аритмии, обусловленной удлинением интервала Q-T, у больных, которые получали азольные противогрибковые средства в комбинации с терфенадином, одновременный прием флуконазола в дозе 400 мг/сут и более с терфенадином противопоказан. Лечение флуконазолом в дозе менее 400 мг/сут одновременно с терфенадином необходимо проводить под строгим контролем врача.
При нарушении функции почек дозу препарата уменьшают в 2 раза (при клиренсе креатинина от 20 до 50 мл/мин) или в 4 раза (при клиренсе креатинина от 10 до 20 мл/мин).
Передозировка
- галлюцинации, параноидальное поведение.
- промывание желудка, проводят симптоматическую терапию. Форсированный диурез может ускорить выведение препарата. При проведении сеанса гемодиализа длительностью 3 ч уровень флуконазола в плазме крови снижается приблизительно на 50%.
Лекарственное взаимодействие
При одновременном приеме варфарина и Фуциса увеличивается протромбиновое время.
При одновременном приеме Фуцис увеличивает период полувыведения пероральных гипогликемических препаратов, препаратов группы производных сульфонилмочевины (хлорпропамида, глибенкламида, глипизида и толбутамида).
При одновременном приеме Фуцис повышает концентрацию фенитоина.
Многократное применение гидрохлоротиазида повышает концентрацию флуконазола в плазме крови, однако изменять режим дозирования, как правило, нет необходимости.
При применении Фуциса в дозе 50-200 мг не отмечается существенного влияния на эффективность комбинированных противозачаточных средств для перорального применения.
Одновременное применение Фуциса и рифампицина приводит к снижению AUC и T 1/2 флуконазола соответственно на 25% и 20 %.
Фуцис может вызвать симптомы передозировки теофиллина при их совместном применении.
При одновременном применении Фуциса и цизаприда возможны побочные реакции со стороны сердечно-сосудистой системы, включая пароксизмальную желудочковую тахикардию.
Фуцис может увеличивать концентрацию зидовудина, что приводит к повышенному риску развития побочных реакций последнего.
Применение Фуциса одновременно с цизапридом, астемизолом, рифабутином, такролимусом или другими лекарственными средствами, метаболизирующимися системой цитохрома P 450 , может сопровождаться повышением концентрации этих препаратов в крови.
Одновременный прием цимедитина или антацидов не имеет клинически значимого влияния на всасывание Фуциса.
Условия отпуска из аптек
Препарат отпускается по рецепту.
Условия хранения препарата
Препарат следует хранить в сухом, защищенном от света, недоступном для детей месте при температуре от 15° до 25°С.
Молочница

Молочница – это одна из наиболее частых причин обращения за медицинской помощью, и по статистике каждая третья женщина сталкивалась с данной проблемой 1 . Молочница – это инфекционное поражение слизистой влагалища и вульвы, вызываемое дрожжеподобными грибами рода Candida, причем в 80-90% это Candida albicans, другие представители рода Candida чаще вызывают рецидивирующую форму молочницы 1 .
Также во время молочницы нарушается микрофлора влагалища – количество лактобактерий резко снижается, что способствует усиленному росту и размножению патогенных грибов рода Candida.
Большинство патогенных грибов, в том числе грибы рода Candida, можно найти на коже здорового человека, в ротовой полости, в кишечнике.

Нормальная концентрация лактобактерий обеспечивает необходимую кислотность во влагалище, что подавляет рост грибов. Также лактобактерии участвуют в формировании местного иммунитета
В норме во влагалище у женщины преобладают лактобактерии и определяются в 97,8% случаев 2 . Микрофлора влагалища представлена, в том числе, бифидобактериями и единичными условно-патогенными микроорганизмами. Предназначение полезных лактобактерий – вырабатывать молочную кислоту и перекись водорода, которые поддерживают необходимый уровень pH влагалища, тем самым препятствуя развитию нежелательных процессов, которые вызывают «вредные» микроорганизмы.
Факторы, способствующие возникновению молочницы:

Молочница не относится к инфекциям, передаваемым половым путем
- ослабленный иммунитет
- нарушенная микрофлора влагалища (например, в результате антибиотикотерапии)
- сопутствующие урогенитальные инфекции и гинекологические заболевания
- эндокринные заболевания (сахарный диабет, ожирение, патология щитовидной железы и др.)
- беременность (высокий уровень эстрогенов благотворно влияет на рост грибов рода Candida, а также дополнительную роль играет механизм иммуносупрессии у беременных)
- длительный прием антибиотиков, глюкокортикостероидов, иммунодепрессантов
- применение противозачаточных средств с высоким содержанием эстрогена
- внешние факторы (несоблюдение правил личной гигиены, тесное белье из синтетических тканей)
Самые распространенные симптомы молочницы:

Учитывая схожесть симптомов молочницы со многими гинекологическими заболеваниями, необходима консультация врача
- зуд и жжение в области вульвы и/или влагалища, отечность и раздражение в области наружных половых органов
- выделения «творожистого характера» из влагалища, иногда появление неприятного запаха
- боли во время и после полового контакта
- нарушение и болезненность мочеиспускания
Чаще выделяют 2 формы течения молочницы:
- Острая форма молочницы – менее 4 обострений в год
- Хроническая форма (рецидивирующая) молочницы – более 4 обострений в год
Рецидивирующее течение молочницы встречается у 10-15% женщин 1 . При таком течении заболевания одни симптомы наиболее выражены – образуются трещины в области кожных покровов и слизистой наружных половых органов (вульвы, задней спайки и перианальной области), что усиливает болевые ощущения при мочеиспускании, половых контактах, усиливает зуд и жжение во влагалище. А другие, наоборот, выражены не так ярко – выделения из влагалища при рецидивирующем течении чаще скудные и беловатые.
Лечение молочницы
- препараты местного действия (свечи, мази и крема)
- препараты системного действия (таблетки, капсулы)
Препараты для местного лечения наиболее предпочтительны, т.к. не оказывают системного действия, имеют меньше побочных эффектов, и наиболее эффективны, т.к. действуют непосредственно в очаге заболевания. Также при лечении молочницы часто сталкиваются с рядом сложностей и проблем. Основными проблемами в терапии молочницы являются:
- развитие резистентности грибов рода Candida
- восстановление нормальной микрофлоры влагалища
- частые рецидивы (в том числе, из-за недостаточной концентрация лактобацилл)

Важно выполнять рекомендации специалиста, соблюдая прописанные дозировки и схему применения
Так как в последние годы распространенность заболевания возросла важно получить полноценную терапию и избежать возникновения рецидивов молочницы. При лечении молочницы специалисты рекомендуют комплексный подход к терапии. Комплексное лечение должно быть направлено на решение двух задач: устранения причины молочницы (грибы рода Candida) и восстановление микрофлоры влагалища.

- обладает фунгицидным действием – вызывает гибель клетки гриба
- резистентность к нему не развивается
- не угнетает рост естественной микрофлоры
- практически не всасывается в кровь и не оказывает системного действия
- активно ферментируется нормальной микрофлорой влагалища, стимулируя рост лактобактерий 4
- вызывает восстановление микрофлоры влагалища, стимулирует местный иммунитет 4
Действующее вещество 5 препарата Экофуцин ® устраняет причину молочницы, а пребиотик 3 в составе препарата Экофуцин ® способствует восстановлению микрофлоры влагалища и укреплению местного иммунитета 4

Экофуцин ® , в состав которого входит натамицин и лактулоза, способствует более быстрому клиническому и микробиологическому выздоровлению пациенток с молочницей (включая беременных и женщин в период грудного вскармливания), чем препарат, в состав которого входит только натамицин.

Клиническое излечение достоверно раньше наступило в группе пациенток, применявших препарат Экофуцин.
Кузьмин В.Н., Богданова М.Н. Экофуцин® – первый препарат для эрадикации грибов рода Candida с эффектом стимуляции роста лактобацилл у беременных женщин. РМЖ. 2020; 1; 28-33
Экофуцин ® способствует росту собственных полезных лактобактерий во влагалище практически в 100 раз, благодаря чему снижается количество рецидивов молочницы.

Отмечено более значимое влияние препарата Экофуцин® на увеличение уровня собственных Lactobacillus spp.
Кузьмин В.Н., Богданова М.Н. Экофуцин® – первый препарат для эрадикации грибов рода Candida с эффектом стимуляции роста лактобацилл у беременных женщин. РМЖ. 2020; 1; 28-33
Схема применения препарата Экофуцин ®
| Острая форма молочницы | Хроническая форма молочницы | |
| Первый эпизод заболевания | Повторный эпизод заболевания | 1 свеча Экофуцин ® на ночь в течение 6 дней + Поддерживающая терапия 1 свеча Экофуцин ® на ночь 1 раз в неделю в течение 6 месяцев 1 |
| 1 свеча Экофуцин ® на ночь в течение 3 дней | 1 свеча Экофуцин ® на ночь в течение 6 дней | |

Комплексный подход к терапии молочницы позволяет добиваться результатов
Дополнительными условиями эффективной терапии молочницы являются: отмена эстрогенгестагенных препаратов, глюкокортикоидов, антибиотиков, отказ от вредных привычек, диета с ограничением углеводов, ношение нижнего белья из натуральных тканей и пр.
Эффективность курса лечения любой формы молочницы напрямую зависит от соблюдения схемы применения. Важно не прекращать курс лечения даже при выраженном облегчении состояния и соблюдать рекомендации инструкции и лечащего врача.
1. Федеральные клинические рекомендации по ведению больных урогенитальным кандидозом // РОДВК, РОАГ. Москва, 2015.
2. Falagas M.E., Betsi G.I., Athanasiou S. Probiotics for prevention of recurrent vulvovaginal candidiasis: a review. // J Antimicrob Chemother. 2006. Aug. 58(2):266-72.
3. Вспомогательное вещество, лактулоза.
4. Диковский А.В., Дорожко О.В., Рудой Б.А. Фармацевтическая композиция антимикотиков и пребиотиков и способ лечения кандидозных вагинитов. // Международная публикация WO 2010/039054.
5. Действующее вещество, натамицин.
Если у Вас есть претензии к качеству продукции, либо Вы хотите сообщить о нежелательном явлении, индивидуальной непереносимости, отсутствии заявленной эффективности, случаях передачи инфекционного заболевания через лекарственный препарат, нежелательных реакциях, возникших вследствие злоупотребления препаратом или других случаях неблагоприятного воздействия в результате приёма лекарственных препаратов производства компании АО «АВВА РУС», Вы можете сообщить о них производителю:
ФУЦИС: препарат первого выбора при вульвовагинальном кандидозе
Под названием «молочница» кандидоз известен еще со времен Гиппократа. Вульвовагинальный кандидоз встречается у пациенток практически всех возрастных групп. У девочек до менархе его диагностируют крайне редко. В пубертатный период жизни некоторое повышение частоты генитального кандидоза, как правило, обусловлено дисбалансом гормональных соотношений на протяжении менструального цикла. Дефицит эстрогенной насыщенности влагалищного эпителия приводит к недостаточному развитию лактобактерий, являющихся основным конкурентом грибов во влагалищном биотопе. Резкое повышение заболеваемости отмечают у женщин, начинающих сексуальные отношения.
В настоящее время известно 196 видов грибов рода Candida. Представители рода Candida представляют собой дрожжевые грибы. Этот род включает разные виды, среди которых главными в качестве возбудителей кандидоза являются: Candida albicans, Candida tropicalis, Candida parapsilosis, Candida glabrata, Candida dubliniensis, Candida lusitaniae, Candida krusei.
Важно отметить, что C. albicans могут находиться во влагалище здоровых женщин в качестве сапрофитов (кандидоносительство) и при определенных обстоятельствах под действием экзо- или эндогенных факторов становиться патогенными, вызывая заболевание.
Несмотря на наличие многочисленных исследований, способ заражения и пути передачи возбудителя при кандидозном вульвовагините остаются предметом дискуссии. Дрожжеподобные грибы попадают в половые пути женщины из кишечника, при контакте с экзогенными источниками инфекции, через бытовые предметы. Существуют данные, что при рецидивирующем кандидозном вульвовагините постоянным резервуаром грибов и источником реинфекции влагалища служит пищеварительный тракт. Обычно кандидоз возникает эндогенно, как следствие дисметаболических расстройств и дисфункции иммунной системы. Возможно также заражение половым путем, хотя эта точка зрения все еще остается спорной (Тихомиров А.Л. и соавт., 2001).
При вагинальном кандидозе инфекционный процесс чаще всего локализуется в поверхностных слоях эпителия влагалища. На этом уровне инфекция может персистировать длительное время ввиду возникновения динамического равновесия между грибами, которые не могут проникнуть в более глубокие слои слизистой оболочки, и макроорганизмом, сдерживающим такую возможность, но не способным полностью элиминировать возбудителя. Нарушение этого равновесия приводит либо к обострению заболевания, либо к ремиссии.
В последние годы все большее внимание исследователей привлекает проблема хронического рецидивирующего течения вульвовагинального кандидоза (Richter S.S. et al., 2005). Одной из основных особенностей течения генитального кандидоза является нередкое сочетание кандида-инфекции с бактериальной условно-патогенной флорой, обладающей высокой ферментативной и литической активностью, что создает благоприятные условия для внедрения грибов в ткани. Существенными признаками урогенитального кандидоза являются многоочаговость поражения мочеполовых органов грибами, иногда с вовлечением в патологический процесс и внутренних половых органов, а также упорное, хроническое и рецидивирующее течение, резистентное к проводимой терапии. Это можно объяснить глубоким проникновением гриба в клетки многослойного эпителия и образованием фагосом, в которых морфологически неизмененные кандиды могут длительное время существовать и даже размножаться, будучи защищенными от действия лекарственных веществ. В этом случае отмечается переход острых форм заболевания в хронические (хронизация воспалительного процесса) и появление запущенных, длительно текущих, резистентных к терапии случаев и форм заболевания. Иногда при сочетании определенных факторов риска в патологический процесс вовлекаются различные органы и наступает генерализация кандидозного процесса.
Появление рецидивов заболевания как осложнения вследствие неправильной терапии приводит к ухудшению качества жизни больной, значительному увеличению затрат времени медицинского персонала и снижению фармакоэкономических показателей лечения (происходит удлинение и удорожание курса лечения). Многочисленные наблюдения позволили выявить основные причины рецидивов. В первую очередь это:
- неполная санация влагалища (погрешности диагностики, неполный контроль за патогенной флорой, неадекватный выбор препарата);
- низкая комплаентность лечения (больная не соблюдает предписанную врачом схему из-за длительного курса лечения, многократности применения препарата, неудобных форм лекарственного средства и т.д.);
- дисбактериоз влагалища как осложнение при неадекватной противомикробной терапии.
Таким образом, учитывая то, что микотическая инфекция способствует не только развитию яркой клинической картины заболевания, но и ее генерализованных форм, а также приводит к ряду серьезных осложнений, своевременная диагностика и лечение при этом заболевании является реальной профилактикой этих осложнений.
Для лечения пациенток с кандидозным вульвовагинитом применяется принцип обязательной ликвидации (эрадикации) возбудителя. Следует помнить, что в первую очередь необходимо создать условия, губительные для жизни клетки гриба рода Candida, и лишь затем устранить расстройства вагинального микроценоза и заниматься коррекцией фоновых состояний и заболеваний. Зачастую практикуемые комплексные подходы, учитывающие массу сопутствующих факторов и предполагающие одновременное воздействие на них, приводят к необоснованной полипрагмазии, излишнему усложнению схемы лечения как для врача, так и для пациента, а иногда способствуют торпидному течению заболевания. Более того, учитывая легкую колонизацию Candida, важно понимать, что полное уничтожение клеток грибов in vivo невозможно. Ожидаемым результатом лечения является удаление возбудителя в целях устранения основных клинических проявлений, либо для блокады размножения грибов на время действия одного из факторов, предрасполагающих к развитию кандидозного поражения слизистых оболочек (профилактика).
Новые сведения об этиологии, эпидемиологии и патогенезе вульвовагинального кандидоза внесли изменения в укоренившиеся в последние десятилетия подходы к терапии. Некоторые из них сегодня признают необоснованными. Согласно результатам сравнительных исследований, не способствует уменьшению количества рецидивов заболевания применение антимикотиков местного действия (Perry C.M. et al., 1995). Многие пациентки считают местную терапию неприятной процедурой и преждевременно прекращают лечение. Опросы свидетельствуют, что больные при вагинальном кандидозе предпочитают пероральный способ лечения, а не интравагинальный. Препаратам, применяемым местно, свойственны и другие недостатки. Эти средства часто бывают неэффективными из-за того, что грибы рода Candida быстро формируют устойчивость к их действию. При их применении не исключено развитие побочных эффектов в виде местного раздражения компонентами препарата (Inman W. et al., 1994). Следует также помнить, что помимо противогрибковых веществ в состав препаратов для местного использования могут входить антибактериальные средства и антисептики, существенно нарушающие нормальную микрофлору влагалища. Это затрудняет процесс излечения кандидоза и может способствовать рецидивированию процесса. В конечном итоге может возникнуть необходимость в специальном лечении для нормализации вагинальной микрофлоры, что потребует применения других препаратов и, соответственно, сделает процесс более длительным и затратным. Наиболее современным методом лечения кандидоза вообще и кандидозного вульвовагинита, в частности, является применение системных противогрибковых средств. В ряде случаев — сочетание системного и местного лечения. Системные препараты не рекомендуется использовать лишь при беременности и лактации.
Все вышесказанное определяет требования к препарату выбора для лечения при вульвовагинальном кандидозе (Серов В.Н., Тютюнник В.Л., 2005). Препарат выбора должен:
- обладать высокой активностью по отношению к возбудителю (контроль над максимальным количеством патогенных грибов);
- длительно действовать;
- иметь минимальную частоту формирования резистентности у возбудителей;
- обладать хорошей совместимостью с препаратами других фармакологических групп;
- не подавлять нормальную физиологическую флору влагалища (лактобактерии, бифидумбактерии);
- быть удобным в применении и иметь короткий курс лечения, что позволяет больным легко соблюдать предписанную врачом схему;
Кроме этого, препарат выбора должен быть:
- не только эффективным, но и максимально безопасным;
- экономически доступным.
Учитывая ограниченное количество системных антимикотиков, применяемых в Украине, при различных схемах лечения и профилактики кандидоза наиболее комплаентным препаратом можно признать флуконазол, который широко используют в лечении пациентов с кандидозом. ФУЦИС (флуконазол) — препарат из группы азолов, является синтетическим производным бис-триазола. Механизм действия препаратов группы азолов — угнетение образования эргостерола, основного компонента мембраны грибов. Нарушение биосинтеза мембраны обусловливает фунгистатический эффект препарата, а в более высоких концентрациях — повреждение мембраны, в ходе перекисного окисления и других процессов приводит к гибели клетки гриба. В отличие от других азольных препаратов, флуконазол обладает высокой специфичностью по отношению к зависимым от цитохрома Р450 ферментам грибов. Поэтому при использовании флуконазола не отмечают побочное действие на синтез стероидов и другие метаболические процессы в организме человека, связанные с этими цитохромами. ФУЦИС имеет относительно широкий спектр действия, включающий большинство видов Candida.
ФУЦИС обладает высокой биодоступностью (более 90%). Его уровень в плазме крови после приема внутрь достигает 90% от такового при внутривенном введении. Препарат обладает длительным периодом полувыведения из плазмы крови (около 30 ч), и его активность сохраняется по крайней мере в течение 72 ч после приема. Длительный период полувыведения из плазмы крови позволяет назначать препарат при вульвовагинальном кандидозе однократно внутрь. Достоинствами системных противогрибковых препаратов являются их распределение во многие органы и ткани и, как следствие, воздействие на возбудителя при любой локализации патологического процесса.
ФУЦИС выпускается в виде таблеток, содержащих 50, 100, 150 или 200 мг флуконазола для приема внутрь, а также растворимых таблеток ФУЦИС ДТ (50 мг флуконазола). Хронический рецидивирующий характер вульвовагинального кандидоза, протекающий нередко на фоне сахарного диабета, патологии щитовидной железы, хронических заболеваний, иммунодефицитных состояний и других, плохо поддается терапии и требует повышения дозы лекарственного средства и удлинения курса терапии. Поэтому наличие нескольких дозировок препарата дает возможность использовать его с максимальной эффективностью и удобством для пациентов и врачей. Учитывая высокую эффективность флуконазола при первичном эпизоде кандидозного вульвовагинита, при хроническом рецидивирующем кандидозном вульвовагините, а также низкую токсичность, минимум побочных реакций, быстроту купирования симптомов и удобство применения, ФУЦИС можно рекомендовать для лечения при кандидозном вульвовагините как препарат первого выбора. o
Фуцис® (50 мг)
вспомогательные вещества: целлюлоза микрокристаллическая, лактоза, повидон К 30, тальк, магния стеарат, натрия кроскармеллоза, натрия крахмала гликолят, спирт изопропиловый.
Описание
Белые, круглые со скошенными краями таблетки, с линией разлома на одной стороне.
Фармакотерапевтическая группа
Противогрибковые средства системного применения.
Код АТС J02A C01
Фармакологические свойства
Фармакокинетика
После приема внутрь флуконазол хорошо всасывается, общая биодоступность – 90%. Одновременный прием пищи не влияет на всасывание препарата при приеме внутрь. Концентрация в плазме крови достигает пика через 0,5 – 1,5 ч после приема флуконазола натощак, а период полувыведения составляет около 30 ч. Концентрация в плазме пропорциональна дозе. 90% равновесных концентраций достигаются к 4-5-му дню после начала терапии (при многократном приеме препарата один раз в сутки).
Связывание с белками – низкое (11-12%). Флуконазол хорошо проникает во все жидкости организма.
Препарат выводится, в основном, почками; примерно 80 % введенной дозы обнаруживается в моче в неизмененном виде. Клиренс флуконазола пропорционален клиренсу креатинина. Циркулирующие метаболиты не обнаружены.
Фармакодинамика
Флуконазол, триазольное противогрибковое средство, является мощным селективным ингибитором синтеза стеролов в клетке грибов, проявляет активность при инфекциях, вызванных:
– Candida spp., включая генерализованный кандидоз
– Cryptococcus neoformans, включая внутричерепные инфекции
Флуконазол обладает высокой специфичностью в отношении грибковых ферментов, зависимых от цитохрома Р – 450.
Показания к применению
– генерализованный кандидоз, включая кандидемию, диссеминированный кандидоз и другие формы инвазивной кандидозной инфекции, такие как инфекции эндокарда, глаз, дыхательных и мочевых путей
– кандидоз слизистых оболочек, включая слизистые полости рта и горла, пищевода, неинвазивные бронхо-легочные кандидозные инфекции, кандидурия, кожно-слизистый и хронический атрофический кандидоз слизистой оболочки полости рта (связанный с ношением зубных протезов)
– генитальный кандидоз, острый или рецидивирующий вагинальный кандидоз; профилактика рецидивов вагинального кандидоза (при частоте возникновения 3 раза и более в год); кандидозный баланит
– криптококковый менингит и инфекции другой локализации
– дерматомикозы, включая микозы стоп, паховой области, лишаи ногтей (онихомикоз), а также отрубевидный лишай
– глубокие эндемические микозы, включая кокцидиомикоз, паракокцидиомикоз, споротрихоз и гистоплазмоз
– профилактика грибковых инфекций (криптококкоза, орофарингеального кандидоза) у пациентов, которые получают цитостатическую или лучевую терапию, у больных СПИДом
Способ применения и дозы
Применение у взрослых
При кандидемии, диссеминированном кандидозе и других инвазивных кандидозных инфекциях доза составляет 400 мг в первые сутки, затем по 200 мг/сут. В случае необходимости доза может быть повышена до 400 мг/сут.
При орофарингеальном кандидозе препарат обычно назначают по 50-100 мг 1 раз/сут; продолжительность лечения – 7-14 дней. При необходимости у больных с выраженным снижением иммунитета лечение может быть более длительным.
При атрофическом кандидозе слизистой оболочки полости рта, обусловленном ношением зубных протезов, препарат назначают по 50 мг 1 раз/сут в течение 14 дней в сочетании с местными антисептическими средствами для обработки протеза.
При других кандидозных инфекциях слизистых оболочек (за исключением генитального кандидоза), например, при эзофагите, неинвазивных бронхолегочных инфекциях, кандидурии, кандидозе кожи и слизистых оболочек эффективная доза обычно составляет 50-100 мг/сут при длительности лечения 14-30 дней.
Для профилактики рецидивов орофарингеального кандидоза у больных СПИДом после завершения полного курса первичной терапии препарат назначают по 150 мг 1 раз в неделю.
При вагинальном кандидозе флуконазол назначают однократно внутрь в дозе 150 мг. Для снижения частоты рецидивов заболевания препарат принимают в дозе 150 мг 1 раз в месяц. Продолжительность терапии определяют индивидуально (от 4 до 12 мес.).
При кандидозном баланите флуконазол назначают однократно в дозе 150 мг внутрь.
Для профилактики грибковых инфекций у больных со злокачественными опухолями рекомендуемая доза флуконазола составляет 50-400 мг один раз в сутки в зависимости от степени риска развития грибковой инфекции.
Для больных с высоким риском генерализованной инфекции, например, с выраженной или длительно сохраняющейся нейтропенией, рекомендуемая доза составляет 400 мг один раз в сутки.
При криптококковом менингите и криптококковых инфекциях других локализации в первый день обычно назначают 400 мг, затем – 200-400 мг 1 раз/сут. Продолжительность лечения при криптококковых инфекциях зависит от клинической эффективности, подтвержденной микологическим исследованием. При криптококковом менингите курс лечения не менее 6-8 недель. Для профилактики рецидива криптококкового менингита у больных СПИДом (после завершения курса первичного лечения) терапию флуконазолом в дозе 200 мг/сут. можно продолжать длительное время.
При инфекциях кожи, включая микозы стоп, гладкой кожи, паховой области рекомендуемая доза составляет 150 мг один раз в неделю или 50 мг один раз в сутки. Длительность терапии обычно составляет 2-4 недели, однако при микозах стоп может потребоваться более длительная терапия (до 6 недель). При отрубевидном лишае рекомендуемая доза составляет 300 мг один раз в неделю в течение 2 недель; некоторым больным требуется третья доза 300 мг в неделю, в то время как для некоторых больных оказывается достаточно однократного приема 300-400 мг. Альтернативной схемой лечения является применение препарата по 50 мг один раз в сутки в течение 2-4 недель. При онихомикозе рекомендуемая доза составляет 150 мг один раз в неделю. Лечение следует продолжать до полного появления здоровой ногтевой пластинки. Для повторного роста ногтей на пальцах рук и стоп обычно требуется 3-6 мес. и 6-12 мес. соответственно. Однако скорость роста ногтей может варьировать в широких пределах у разных людей, а также в зависимости от возраста. После успешного лечения длительно сохранявшихся хронических инфекций иногда наблюдается изменение формы ногтей.
При глубоких эндемических микозах может потребоваться применение препарата в дозе 200-400 мг/сут. Длительность терапии определяют индивидуально; при кокцидиомикозе – 11 – 24 месяцев, при паракокцидиомикозе – 2 – 17 мес., при споротрихозе – 1 – 16 мес., при гистоплазмозе – 3 – 17 месяцев.
Применение у пожилых людей
При отсутствии признаков почечной недостаточности препарат назначают в обычной дозе.
Больным (включая детей) с почечной недостаточностью (клиренс креатинина
Применение у больных с почечной недостаточностью
При однократном приеме изменения дозы не требуется. У больных с нарушением функции почек при многократном применении препарата следует первоначально ввести ударную дозу от 50 мг до 400 мг, после чего суточную дозу (в зависимости от показания) устанавливают согласно следующей таблице:
Клиренс креатинина (мл/мин)
Процент рекомендуемой дозы
100% после каждого диализа
Детям от 7 лет флуконазол назначают по рекомендации врача.
При кандидозе слизистых оболочек рекомендуемая доза флуконазола для детей составляет 3 мг/кг/сут. В первый день с целью более быстрого достижения постоянных равновесных концентраций может быть назначена ударная доза 6 мг/кг.
Для лечения генерализованного кандидоза и криптококковой инфекции рекомендуемая доза составляет 6-12 мг/кг/сут в зависимости от тяжести заболевания.
Для профилактики грибковых инфекций у больных со сниженным иммунитетом, у которых риск развития инфекции связан с нейтропенией, развивающейся в результате цитотоксической химиотерапии или лучевой терапии, препарат назначают по 3-12 мг/кг/сут в зависимости от выраженности и длительности сохранения индуцированной нейтропении.
Продолжительность курса лечения зависит от клинического и микологического эффекта.
Побочные действия
– головная боль, головокружение, судороги, нарушение вкуса
– увеличение интервала QT на ЭКГ, мерцание/трепетание желудочков
– тошнота, рвота, боль в животе, диарея, диспепсия
– гепатотоксичность, включая редкие случаи с летальным исходом, повышение уровня щелочной фосфатазы, билирубина, сывороточного уровня аминотрансфераз (АЛТ и АСТ), повышение уровня холестерина и
триглицеридов в плазме, гипокалиемия, нарушение функции печени, гепатит, гепатоцеллюлярный некроз, желтуха
– лейкопения, включая нейтропению и агранулоцитоз, тромбоцитопения, гиперхолестеринемия, гипертриглицеридемия, гипокалиемия
– анафилаксия (включая ангионевротический отек, отек лица, крапивница, зуд)
– сыпь, алопеция, эксфолиативные кожные заболевания, включая синдром
Стивенса – Джонсона и токсический некролиз эпидермиса
Противопоказания
– повышенная чувствительность к флуконазолу, другим компонентам препарата или азольным веществам со сходной флуконазолу структурой
– одновременный прием терфенадина во время многократного применения флуконазола в дозе 400 мг/сут и более
– одновременное применение цизаприда, терфенадина
– беременность и период лактации
– детский возраст до 7 лет
Нарушение показателей функции печени на фоне применения флуконазола; появление сыпи на фоне применения флуконазола у больных с поверхностной грибковой инфекцией и инвазивными/системными грибковыми инфекциями; одновременное применение терфенадина и флуконазола в дозе менее 400 мг/сут; потенциально проаритмические состояния у больных с множественными факторами риска (органические заболевания сердца, нарушения электролитного баланса и способствующая развитию подобных нарушений сопутствующая терапия).
Лекарственные взаимодействия
Фуцис®, при одновременном применении с варфарином, повышает протромбиновое время (на 12 %), в связи с чем возможно развитие кровотечений (гематомы, кровотечения из носа и желудочно-кишечного тракта, гематурия, мелена). У пациентов, получающих кумариновые антикоагулянты, необходимо постоянно контролировать протромбиновое время.
При одновременном применении внутрь флуконазола с азитромицином выраженного фармакокинетического взаимодействия между обоими препаратами не установлено.
Бензодиазепины (короткого действия): после приема внутрь мидазолама, Фуцис® существенно увеличивает концентрацию мидазолама и психомоторные эффекты, причем это влияние более выражено после приема флуконазола внутрь, чем при его применении внутривенно. При необходимости сопутствующей терапии бензодиазепинами пациентов, принимающих Фуцис®, следует наблюдать с целью возможного снижения дозы бензодиазепина.
У пациентов с трансплантированной почкой, применение флуконазола в дозе 200 мг/сут приводит к медленному повышению концентрации циклоспорина. Однако, при многократном приеме Фуцис® в дозе 100 мг/сут изменения концентрации циклоспорина у реципиентов костного мозга не наблюдалось. При одновременном применении Фуцис® и циклоспорина рекомендуется мониторировать концентрацию циклоспорина в крови.
Многократное применение гидрохлортиазида одновременно с Фуцис® приводит к увеличению концентрации Фуцис® в плазме на 40%. Эффект такой степени выраженности не требует изменения режима дозирования флуконазола у больных, получающих одновременно диуретики.
При одновременном применении комбинированных пероральных контрацептивов с Фуцис® в дозе 50 мг существенного влияния на уровень гормонов не установлено.
Одновременное применение Фуцис® и фенитоина может сопровождаться клинически значимым повышением концентрации фенитоина. В случае необходимости одновременного применения обоих препаратов, следует контролировать концентрацию фенитоина и соответствующим образом скорректировать его дозу с целью обеспечения терапевтической концентрации в сыворотке.
Одновременное применение Фуцис® и рифабутина может привести к повышению сывороточных концентраций последнего. При одновременном применении Фуцис® и рифабутина описаны случаи увеита. Больных, одновременно получающих рифабутин и Фуцис®, необходимо тщательно наблюдать.
У больных, одновременно принимающих рифампицин, необходимо учитывать целесообразность увеличения дозы флуконазола.
Одновременный прием пероральных препаратов сульфонилмочевины и Фуцис® приводит к увеличению периода полувыведения препаратов сульфонилмочевины (хлорпропамида, глибенкламида, глипизида и толбутамида). Больным сахарным диабетом можно назначать совместное применение Фуцис® и пероральных препаратов сульфонилмочевины, но при этом следует учитывать возможность развития гипогликемии.
Одновременное применение Фуцис® и такролимуса приводит к повышению сывороточных концентраций последнего. Описаны случаи нефротоксичности. Больных, одновременно принимающих такролимус и флуконазол, следует тщательно наблюдать.
При одновременном применении азольных противогрибковых средств и терфенадина возможно возникновение серьезных аритмий в результате увеличения интервала QT. При приеме Фуцис® в дозе 200 мг/сут увеличения интервала QT не установлено, однако, применение флуконазола в дозах 400 мг/сут и выше вызывает значительное увеличение концентрации терфенадина в плазме. Одновременный прием Фуцис® в дозах 400 мг/сут и более с терфенадином противопоказан. Лечение Фуцис® в дозах менее 400 мг/сут в сочетании с терфенадином следует проводить под тщательным контролем.
Одновременное применение Фуцис® и теофиллина приводит к повышению сывороточных концентраций последнего. При назначении флуконазола больным, принимающим теофиллин в высоких дозах, необходимо, контролировать концентрацию теофиллина и, при необходимости, скорректировать терапию соответствующим образом.
При одновременном применении зидовудина с Фуцис® отмечается повышение концентраций зидовудина, которое, вероятно, обусловлено снижением метаболизма последнего. Больных, получающих такую комбинацию, следует наблюдать с целью выявления побочных эффектов зидовудина.
Одновременное применение Фуцис® с астемизолом или другими препаратами, метаболизм которых осуществляется системой цитохрома Р450, может сопровождаться повышением сывороточных концентраций этих средств. Больных следует тщательно наблюдать.
Однократный или многократный прием Фуцис® В дозе 50мг не влияет на метаболизм антипирина при их одновременном приеме.
Перечисленные взаимодействя установлены при многократном применении флуконазола; взаимодействия с лекарственными средствами в результате однократного приема флуконазола не известны.
Особые указания
В редких случаях применение Фуцис® сопровождалось токсическими изменениями печени, в том числе с летальным исходом, главным образом у больных с серьезными сопутствующими заболеваниями.
Гепатотоксическое действие Фуцис® обычно было обратимым, признаки его исчезали после прекращения терапии. Больных, у которых во время лечения нарушаются показатели функции печени, необходимо наблюдать с целью выявления признаков поражения печени. При появлении клинических признаков или симптомов поражения печени, которые могут быть связаны с применением Фуцис®, препарат следует отменить.
Фуцис® в редких случаях может вызывать анафилактические реакции.
Во время лечения у больных в редких случаях развивались эксфолиативные кожные реакции, такие как синдром Стивенса – Джонсона и токсический эпидермальный некролиз. Больные СПИДом более склонны к развитию тяжелых кожных реакций при применении многих препаратов. При появлении у больного во время лечения поверхностной грибковой инфекции сыпи, которую можно связать с применением Фуцис®, препарат следует отменить. При появлении сыпи у больных с инвазивными/системными грибковыми инфекциями их следует тщательно наблюдать и отменить флуконазол при появлении буллезных поражений или многоформной эритемы.
Фуцис® может вызывать увеличение интервала QT на ЭКГ. При применении Фуцис® увеличение интервала QT и мерцание/трепетание желудочков отмечали очень редко у серьезно больных с множественными факторами риска, такими как органические заболевания сердца, нарушения электролитного баланса и способствующая развитию подобных нарушений сопутствующая терапия. Поэтому таким пациентам с потенциально проаритмическими состояниями применять Фуцис® следует с осторожностью.
Пациентам с заболеваниями печени, сердца и почек перед применением Фуцис® рекомендуется проконсультироваться с врачом. При применении Фуцис® 150 мг по поводу вагинального кандидоза пациенты должны быть предупреждены, что улучшение симптомов обычно наблюдается через 24 ч., но для их полного исчезновения иногда требуется несколько дней. При сохранении симптомов в течение нескольких дней, следует обратиться к врачу.
Влияние на способность управлять автомобилем и пользоваться техникой
Следует соблюдать осторожность при управлении автомобилем или пользовании техникой.
Передозировка
Симптомы: усиление побочных действий.
Лечение: симптоматическое (в том числе поддерживающие меры и промывание желудка). Фуцис® выводится, в основном, с мочой, поэтому форсированный диурез может ускорить выведение препарата.
Сеанс гемодиализа длительностью 3 ч снижает уровень флуконазола в плазме примерно на 50%.
Форма выпуска и упаковка
По 4 таблетки помещают в контурную ячейковую упаковку из пленки поливинилхлоридной и фольги алюминиевой.
По 1 контурной ячейковой упаковке вместе с инструкцией по медицинскому применению на государственном и русском языках вкладывают в пачку из картона.
Условия хранения
Хранить в защищенном от света месте, при температуре не выше 25 С.
Хранить в недоступном для детей месте!
Срок хранения
Условия отпуска из аптек
Производитель
Кусум Хелткер Пвт. Лтд.,
SP 289 (A), Riico Indl. Area, Chopanki, Bhiwadi (Raj.), India
Наименование и страна владельца регистрационного удостоверения
Кусум Хелткер Пвт. Лтд., Индия
Адрес организации, принимающей на территории Республики Казахстан претензии от потребителей по качеству продукции (товара)
Как вылечить молочницу у женщин, мужчин и детей?
Статистика утверждает, что молочницей хоть раз в жизни переболела каждая вторая женщина. Это неудивительно, поскольку возбудитель заболевания – грибок из рода Candida – всегда присутствует на слизистых оболочках вагинальной области. Заболевание (кандидоз) развивается, когда для жизнедеятельности грибка создаются оптимальные условия, и его популяция стремительно увеличивается.

Классификация
Семейство Candida насчитывает около полутора сотен видов грибков. Из них в организме человека способны жить 20 видов. В 90% случаев заболевание вызывают грибки разновидности Candida albicans.
- при первичном заражении – при родах или в течение первого года жизни;
- при вторичном заражении – во время интимной близости (практически 100% вероятность), контактно-бытовым путем (белье, предметы обихода, пища).
Если в результатах анализов встречается слово «Candida», не спешите в аптеку. Главное не присутствие грибка, а его концентрация и наличие признаков заболевания. Молочница проявляется:
- у женщин – в виде вульвовагинита (кольпита);
- у мужчин – в виде баланопостита.
Основные признаки молочницы у женщин:
- зуд, жжение, раздражение, набухание, краснота слизистых оболочек;
- творожистые выделения из половых органов, запах выделений – кисломолочный;
- боль при половом акте;
- жжение при мочеиспускании.
Если заболевание диагностировано у одной «половинки», лечиться нужно всем. Терапия «по одному» не имеет смысла – все грибки вернутся обратно после первой же интимной близости.
Заниматься сексом до полного излечения молочницы нельзя. Если заболевание диагностировано у вашего полового партнера, а вас симптомы не беспокоят, пролечиться все равно придется.
Основные признаки заражения грибком Кандида у мужчин:
- зуд, чувство жжения;
- покраснение, отечность головки, крайней плоти, белесый налет;
- боль во время полового акта.

Кандида диагностируется у женщин и мужчин
Кандидоз диагностируют по:
- внешним признакам;
- результатам бакпосева мазков из влагалища и уретры;
- ПЦР.
Как вылечить молочницу у женщины?
Candida любит теплые влажные места с минимальным доступом воздуха, поэтому на слизистой влагалища грибку более чем комфортно. Чтобы избавиться от неприятного соседства, нужно использовать препараты:
- местного действия: вагинальные свечи, таблетки, кремы с эконазолом, клотримазолом, миконазолом, эконазолом (Клотримазол, Пимафукорт);
- системного действия: таблетки, капсулы с флуконазолом, итраконазолом (Нистатин, Флуконазол, Дифлузол, Дифлюкан);
- препараты для укрепления иммунитета, пробиотики, симбиотики (Вобэнзим, Лактовит, Дактиале, Дерма-Про, Вагилак, Виферон).

Невылеченное заболевание быстро распространяется
В среднем курс лечения занимает от 3 до 6 дней. Споры грибка созревают в течение 20 дней, поэтому может понадобиться повторный курс лечения. Некоторые препараты (например, Бетадин) можно применять во время менструации.
В 20% случаев назначенное врачом лечение не помогает. Если через неделю молочница продолжает вас беспокоить:
- это – не кандидоз. Придется пересдать анализы, пройти дополнительные обследования.
- заболевание вызвано не Candida albicans, а другой разновидностью грибка, которая уничтожается сложнее;
- это – рецидив, возможный при диабете, во время антибиотикотерапии, сниженном иммунитете.
Если рецидивы кандидоза случаются более 4 раз в год, врач назначит профилактическое лечение.

Хронический и рецидивирующий кандидоз требует смены образа жизни
Препараты местного действия могут причинять неудобства – вытекать, пачкать одежду. Чтобы они равномерно распределялись по поверхности слизистой влагалища и не причиняли дискомфорт, лучше всего использовать их перед сном. Свечи и таблетки нужно располагать приблизительно посредине влагалища. Расположенные слишком близко лекарства вытекут, а слишком далеко – могут травмировать нежную шейку матки.
При молочнице запрещены спринцевания и другие способы «помыть там», поскольку это вызывает дисбаланс микрофлоры.
Как вылечить молочницу у мужчины?
Побороть кандидоз помогут:
- местно – кремы с клотримазолом;
- системно – флуконазол (препараты Флуконазол, Дифлазон, Форкан, Медофлюкон, Микосист).
Длительность среднестатистического курса лечения – 5 дней.
Во время лечения нижнее белье и полотенца следует менять ежедневно. Гигиенические процедуры проводятся средствами без ароматизаторов и добавок. Несмотря на то, что большинство препаратов применяется местно, во время лечения нельзя употреблять алкоголь.

Мужчинам назначают препараты местного и системного действия
Как избежать рецидива кандидоза?
Candida – условно-патогенный микроорганизм, который обычно присутствует в составе микрофлоры интимных зон. Чтобы вновь не спровоцировать его чрезмерное размножение:
- укрепляйте иммунитет;
- не носите тесное синтетическое нижнее белье;
- соблюдайте правила личной гигиены;
- употребляйте достаточное количество витаминов, сократите количество быстрых углеводов;
- сократите количество продуктов и напитков, в которых содержатся плесень и дрожжи;
- используйте средства контрацепции;
- избегайте стрессов.

Во время лечения молочницы придется подкорректировать рацион
Независимо от образа жизни молочница может развиться:
- при изменении гормонального фона (беременность, прием противозачаточных таблеток, эндокринные заболевания);
- после операций;
- в результате антибиотикотерапии;
- в ходе серьезных заболеваний;
- при дисбактериозе влагалища;
- после переохлаждения.
Что будет, если не лечить молочницу?

Невылеченная вовремя молочница чревата серьезными проблемами
Диагностированное заболевание нужно обязательно лечить. Несмотря на то, что грибок Candida является условно-патогенным микроорганизмом, организму нужна помощь, чтобы справиться с разросшимися колониями и нейтрализовать последствия их жизнедеятельности. Невылеченное вовремя заболевание:
- снизит иммунитет, в результате чего разовьются вторичные половые инфекции;
- спровоцирует эрозию слизистой;
- нарушит менструальный цикл;
- станет причиной воспаления шейки матки.
-
приведет к простатиту, везикулиту, способным спровоцировать бесплодие.
Как вылечить молочницу при беременности?
Статистика утверждает, что грибки Candida выявляются у 80% будущих мам. До родов с ними нужно обязательно распрощаться. Если это мероприятие отложить на потом, во время родов произойдет инфицирование малыша. Передача грибка возможна и после – во время кормления или гигиенических процедур. Это чревато молочницей во рту, у девочек – на половых органах, и чередой последующих проблем со здоровьем малыша.
Для лечения будущих мам гинекологи предпочитают использовать препараты местного действия – свечи, таблетки, кремы. Суппозитории Пимафуцин и Примафунгин можно использовать в любом триместре беременности, таблетки Тержинан – во втором. Препараты системного действия назначаются в случае, если местно вылечить заболевание не удалось. Назначает препараты и расписывает схему лечения только врач в зависимости от клинической картины, самодеятельность здесь недопустима.

Самолечение кандидоза недопустимо
Как вылечить молочницу во рту?
Поскольку грибки рода Кандида живут на всех слизистых оболочках, они могут провоцировать заболевания в полости рта. Характерные признаки:
- покраснение слизистой, отечное небо, десны, горло;
- «географический» язык – поверхность покрыта белесыми точками, впоследствии – пятнами, по форме напоминающими круг или овал;
- болезненное глотание;
- трещинки в уголках рта, которые быстро покрываются творожистым налетом. Покраснение увеличивается в размерах;
- повышение температуры;
- увеличение подчелюстных лимфоузлов.
Невылеченный вовремя кандидоз переходит с языка на щеки, затем – на губы и глотку. При попытке соскоблить налет появляется кровь.
Кандидоз слизистых оболочек ротовой полости диагностируется визуально (на запущенных стадиях), по результатам бакпосева и ларингоскопии. При лечении детей препараты подбираются с учетом возрастной категории.
Грибки Кандида способны жить даже во рту
Молочница во рту особенно опасна для грудничков. Дискомфорт в ротовой полости заставляет их отказываться от сосания, из-за чего быстро развиваются обезвоживание и истощение. Грибковая инфекция способна распространяться на другие жизненно важные органы – кишечник, легкие и т. д. У девочек развивается влагалищный кандидоз, который провоцирует воспаления и развитие синехий.

Запущенная молочница угрожает жизни младенца
Чтобы побороть заболевание на начальной стадии, достаточно обрабатывать ротовую полость и пораженные участки антисептическим раствором (например, Мирамистином, Гексоралом, Максиколдом) и противогрибковым препаратом (например, Кандидом, Нистатином). Можно полоскать рот содовым раствором. На более тяжелых стадиях применяются препараты системного действия – Флуконазол, Микосист, Фуцис, Дифлюкан. Губы и кожу можно обрабатывать антигистаминными препаратами (Фенистил). Избегайте их попадания на слизистые (глаза, нос, ротовая полость).
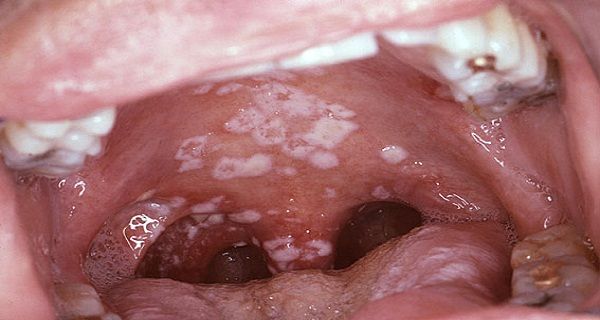
Невылеченный грибок колонизирует небо, пищевод, легкие, другие органы
На период лечения сократите потребление сладостей, избегайте копченостей, острых, соленых блюд, продуктов с содержанием дрожжей, плесени.
Ни в коем случае не смазывайте пораженные участки слизистых и кожи вареньем из розы. Это способствует разрастанию колоний грибка.
Лечение всех видов молочницы нужно проводить под контролем врача. Укрепляйте иммунитет, следуйте рекомендациям диетологов, используйте контрацептивы, и неприятное соседство с большой долей вероятности вам не грозит. Будьте здоровы!
Источники
- Богомолова, Н.С. Кандидозы в хирургической клинике: видовой состав возбудителей, чувствительность к антибиотикам, превентивная терапия / Н.С. Богомолова [и др.] // Анестезиология и реаниматология. – 2011. – №5. – С. 43-48;
- Вознесенский, А.Г. Клиническая фармакология противогрибковых препаратов / А.Г. Вознесенский // Гедеон Рихтер в СНГ. – 2001. – № 2(6). – С. 50-53;
- Волосач, О.С. Метод комбинированной иммунотерапии пациентов с хроническими воспалительными заболеваниями, осложненными кандидозом : инструкция по применению № 084-0909 : утв. 17.09.2009 г. / Министерство здравоохранения Республики Беларусь ; сост. О.С. Волосач, В.М. Цыркунов, С.Б. Позняк, С.М. Дешко.
Как лечить молочницу (отвечает гинеколог Л.Шупенюк)
Как вылечить молочницу у женщин и мужчин. Простые советы. Эффективные средства
Информация представлена в ознакомительных целях и не является медицинской консультацией или руководством к лечению со стороны uteka.ru.
Вагинальный кандидоз (молочница) – симптомы и лечение
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 15 лет.
Над статьей доктора Соснина А. С. работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина

Определение болезни. Причины заболевания
Вагинальный кандидоз (кандидозный вагинит) — поражение слизистой оболочки влагалища дрожжеподобными грибами рода Candida. В быту эту болезнь называют молочницей .
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
- С. glabrata (15 %);
- C. dubliniensis (6 %);
- C. tropicalis (3—5 %);
- C. parapsilosis (3 %);
- C. krucei (1—3 %).
Распространение новых видов микроорганизмов связано в первую очередь с бесконтрольным самолечением пациенток, приводящем к возрастающей устойчивости грибов к препаратам [3] [4] .
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
- к 25 годам около 50 % женщин репродуктивного возраста сталкивались с хотя бы одним диагностированным врачом эпизодом вагинального кандидоза;
- к началу периода менопаузы — около 75 % [17] .
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
- Механические — ношение синтетического белья, первый половой контакт, травматическое повреждение тканей влагалища, длительное применение внутриматочной спирали.
- Физиологические — беременность, менструация.
- Эндокринные — гипотиреоз, сахарный диабет.
- Иммунодефицитные состояния.
- Ятрогенные (приём антибиотиков, кортикостероидов, иммуносупрессоров, лучевая терапия, химиотерапия, онкологические заболевания, оральные контрацептивы).
- Прочие (авитаминоз, аллергические заболевания, хронические патологии гениталий и желудочно-кишечного тракта).
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
- жжение и зуд в области влагалища и вульвы;
- творожистые выделения из влагалища;
- расстройства мочеиспускания;
- боль при половом акте.
Зуд может усиливаться после водных процедур, полового акта, ночью во время сна и в период менструации [1] .
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
- отёк и гипермия слизистой оболочки влагалища и наружных половых органов;
- белые или зеленовато-белые наложения на стенках влагалища;
- покраснение слизистой влагалища.
При осложнённом кандидозе на коже наружных половых органов появляются везикулы — пузырьки, возвышающиеся над уровнем кожи или слизистой и заполненные прозрачным или мутным содержимым, которые могут вскрываться и образовывать эрозии. При вагинальном кандидозе также могут наблюдаться трещины слизистой вульвы, задней спайки и перианальной области [2] .
Патогенез вагинального кандидоза
Грибы рода Candida относятся к условно-патогенной микрофлоре, которая присутствует как в окружающей среде, так и на поверхности кожных покровов и слизистых оболочках здорового человека (в полости рта, кишечнике, влагалище). При снижении защитных сил организма возможно повышение адгезивных свойств (способности прилипать) грибов с прикреплением их к клеткам эпителия влагалища, колонизацией слизистой оболочки и развитием воспалительной реакции [7] .
Вагинальный кандидоз зачастую затрагивает только поверхностные слои эпителия влагалища без проникновения возбудителя в более глубокие слои слизистой оболочки. Однако в редких случаях эпителиальный барьер преодолевается и происходит инвазия в подлежащую ткань с последующей гематогенной диссеминацией (распространением возбудителя инфекции из первичного очага заболевания по всему органу или организму посредством кровотока) [8] [9] .
Основные этапы патогенеза:
- Адгезия (прилипание) грибов на слизистой и колонизация.
- Инвазия (проникновение) в эпителий.
- Преодоление эпителиального барьера.
- Проникновение в соединительную ткань.
- Преодоление защитных механизмов ткани.
- Попадание в сосуды.
- Гематогенная диссеминация.
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
Согласно национальным клиническим рекомендациям [18] , выделяют две формы вагинального кандидоза:
- острую — до трёх обострений в год;
- хроническую (рецидивирующую) — не менее четырёх обострений в год.
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
- неосложнённый;
- осложнённый [10] .
У женщин различают три формы заболевания:
- вагинит (воспаление влагалища); (воспаление влагалища и вульвы); (воспаление шейки матки).
У мужчин выделяют:
- баланит (воспаление головки полового члена);
- баланопостит (воспаление крайней плоти и головки полового члена); (воспаление мочеиспускательного канала).
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Рецидивирующий вагинальный кандидоз — встречается у 10—15 % женщин репродуктивного возраста и проявляется четырьмя и более обострениями за год [11] .
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
При осложнённом вагинальном кандидозе наблюдаются яркие объективные симптомы: покраснение, отёк, образование язв, трещин слизистых оболочек и кожи перианальной области. Также характерны рецидивы четыре и более раз в год. Заболевание часто возникает на фоне сахарного диабета, ВИЧ-инфекции, терапии глюкокортикоидами и цитостатиками. Возбудителем заболевания в данном случае являются как C. albicans, так и другие грибы рода Candida.
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
- стеноз влагалища;
- воспалительные патологии органов малого таза — сальпингит, оофорит и другие;
- заболевания мочевыделительной системы — цистит, уретрит[2] .
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Сальпингит — инфекционно-воспалительное заболевание фаллопиевой (маточной) трубы. Возникает при переходе инфекции восходящим путем из влагалища, не исключен также и гематогенный путь передачи. Сальпингит чаще всего протекает в сочетании с оофоритом — воспалением яичника. Поражение может быть как односторонним, так и двусторонним. Пациентки испытывают боль в области придатков, внизу живота слева или справа, повышается температура тела, возникает общее недомогание, слабость, а иногда и тошнота со рвотой. При несвоевременном лечении данного осложнения высок риск бесплодия, наступления внематочной беременности, возникновения спаечного процесса, приводящего к оперативному вмешательству, инфицированию органов брюшины и малого таза. Сальпингит особенно опасен в случаях, когда с кандидозом сочетаются другие инфекции [1] .
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
- Микроскопия мазков вагинального отделяемого — позволяет выявить споры и мицелий гриба.
- Культуральный метод — посев влагалищного содержимого на искусственные питательные среды. Метод определяет количество, видовую принадлежность, чувствительность к противогрибковым препаратам, а также характер и степень заселения другими микроорганизмами. Культуральный метод дополняет микроскопию.
- Серологическая диагностика (РСК). Определяет антитела против антигенов грибов рода Candida. Такая диагностика имеет значение при генерализации процесса.
- Молекулярно-биологические методы. Направлены на обнаружение специфических фрагментов ДНК Candida spp. Применяют метод полимеразной цепной реакции (ПЦР).
- Иммунофлюоресцентная диагностика (Candida Sure Test) проводится в случае рецидивирующего течения вагинального кандидоза [15] .
К дополнительным методам диагностики относятся: изучение микробиоценоза кишечника, обследование на инфекции, передаваемые половым путём, внутривенный тест на толерантность к глюкозе [16] .
Дифференциальную диагностику проводят со следующими заболеваниями:
- генитальным герпесом; ;
- аэробным вагинитом;
- кожными заболеваниями (экземой, красным плоским лишаём, склеродермией, болезнью Бехчета и др.).
Лечение вагинального кандидоза
Показаниями к назначению терапии вагинального кандидоза являются жалобы пациентки, клинические проявления и лабораторное подтверждение наличия грибов рода Candida. Лечение не требуется при обнаружении грибов без каких-либо клинических проявлений (кандидозоносительство). Это правило обусловлено тем, что грибы рода Candida могут содержаться в небольшом количестве во влагалище и являются частью нормальной микрофлоры, если их количество не превышает пороговое значение 10 4 .
Механизм действия противогрибковых препаратов — нарушение синтеза эргостерола (вещества в составе клеточных мембран грибов), что приводит к образованию дефектов в мембране микроорганизма. В зависимости от дозы антимикотики проявляют фунгистатическое (замедление роста) или фунгицидное (полное уничтожение) действие [15] .
Существуют различные группы препаратов для лечения вагинального кандидоза:
- антибиотики (пимафуцин, амфотерицин В, нистатин, леворин);
- имидазолы (клотримазол, сертаконазол, кетоконазол, гино-певарил, миконазол);
- триазолы (итраконазол, флуконазол);
- комбинированные препараты (“Тержинан”, “Полижинакс”, “Пимафукорт”, “Клион Д”, “Макмирор комплекс”);
- препараты разных групп (флуцитозин, гризеофульвин, дафнеджин, нитрофунгин, йодат поливинилпирролидон).
Лечение подбирается гинекологом индивидуально для каждой пациентки, учитывая клиническую картину, форму заболевания и степень выраженности симптомов. Но важно отметить, что при лечении молочницы при беременности флуконазол противопоказан, так как он может негативно повлиять на развитие плода [19] [20] .
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
-
150 мг в виде вагинальных свечей один раз в сутки в течение трёх дней; один аппликатор крема на ночь вагинально в течение трёх дней; одна свеча на ночь один раз в сутки в течение восьми дней; одна таблетка на ночь в течение 10 дней.
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
-
150 мг один раз внутрь; 200 мг внутрь два раза с интервалом 12 часов в течение одного дня или 200 мг в сутки в течение трёх дней.
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
-
150 мг внутрь три раза с интервалом 72 часа в 1,4 и 7 день лечения.
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Чтобы повысить эффективность терапии пациентки должны следовать схеме лечения, индивидуально назначенной гинекологом. Во время лечения и диспансерного наблюдения необходимо соблюдать половой покой или применять барьерные методы контрацепции. Повторно обратиться к врачу для контроля анализов следует через 7-10 дней [12] .